-–убрики
- ¬се-все о холодном фарфоре (248)
- √»ѕ— - лепка (16)
- ћоделирующа€ масса - лепка (11)
- Ћепка (2)
- Ёпоксидна€ смола (2)
- »з дневника *¬дохновл€лочка дл€ ћарриэтты* (170)
- ƒекупаж (81)
- артинки (19)
- ракелюр (6)
- »з дневника *ло-Ћо* (43)
- HAND-MADE (38)
- ѕј—’ј (32)
- ѕќƒ≈Ћ » (26)
- —ј…“џ дл€ работы с ‘ќ“ќ (26)
- »нтернет-магазин (25)
- ƒень —в€того ¬алентина (21)
- »з дневника *ƒелай смело* (18)
- “≈—“ќ соленое (17)
- Ѕ»—≈– (15)
- ¬—≈ можно сделать своими руками (13)
- ћозаика из €ичной скорлупы (3)
- »√–”Ў » (10)
- оробочки дл€ игрушек (2)
- Ѕ»ќ–»“ћџ - –ј——„≈“ (10)
- ѕереводчик - онлайн (1)
- ¬пиши адрес - и смотри! (1)
- Ѕ”“џЋќ„ ќ¬ќ≈ (8)
- ¬»ЋЋ»Ќ√ (6)
- Ѕутылки пластиковые (6)
- ‘ќ“ќ (4)
- ƒети (1)
- Ѕирочки (3)
- ќригами (3)
- усудама (1)
- √Ћј¬Ќќ≈ - не тер€ть веру и надежду...... (2)
- б»–ќ„ » (2)
- —¬јƒ№Ѕј (2)
- √»ћЌ –ќ——»» (1)
- —имвол года (1)
- ¬азочки (1)
- ѕоверить трудно (1)
- ¬ера (139)
- ƒл€ дома пригодитс€ (132)
- ƒл€ души (53)
- ƒл€ лета - оформление (17)
- ƒл€ стройности фигуры - спорт (43)
- ∆«Ћ (11)
- ∆ивопись (1179)
- √имн женской красоте (49)
- —овременные художники (34)
- ∆ивотные, птицы (32)
- «арубежные художники (28)
- ÷веты (27)
- Ўедевры мировой живописи (26)
- ѕейзажи старых мастеров (24)
- јнгелы (23)
- »нтересно (19)
- ∆анрова€ живопись (12)
- ќрнаменты (3)
- √жель, федоскино, хохлома (3)
- ‘отохудожники (3)
- расивые домики (2)
- ¬алентинки (2)
- Ќатюрморты (1)
- √енеалоги€ (1)
- ¬осток - дело тонкое (12)
- ƒети (48)
- »ллюстрации (24)
- виллинг (3)
- ћастер-классы (1)
- ѕейзажна€ живопись современных художников (47)
- —вадьба (2)
- ’ристианство (15)
- «аработок в »нтернете (9)
- «доровье (151)
- расота (7)
- јкупунктура, медитаци€, йога (3)
- ѕростуда (2)
- «оогле€ (1)
- јнгина (1)
- ¬олосы (8)
- ашель (3)
- Ќародна€ медицина (12)
- Ќасморк (1)
- Ќоги (16)
- ѕригодитс€ (45)
- —нижение веса (24)
- —пина (4)
- игры (12)
- »нтересно (44)
- »стори€ - очень интересно! (22)
- ино, мультфильмы (16)
- јктеры (9)
- —пектакли-онлайн (5)
- ниги (11)
- омнатные цветы (18)
- омпьютер дл€ новичков (23)
- расивые места на планете (1)
- уклы (139)
- Ўј–Ќ»–Ќџ≈ (28)
- ѕолезные советы (8)
- ¬ыкройки (3)
- “екстильные (2)
- ћини - принадлежности (2)
- артинки (1)
- »з пластики (1)
- Ћицо (1)
- кулинари€ (204)
- Ѕлюда из м€са (30)
- ќчень быстро и вкусно (12)
- «акуски (5)
- ≈м и худею (3)
- ћультиварка (1)
- ¬ыпечка (64)
- Ќапитки (7)
- ќвощные блюда (3)
- –ыбные блюда (10)
- —алаты, соусы (35)
- —оветы в кулинарии (35)
- —олень€ (4)
- ћастер лассы (90)
- Ў ј“”Ћќ„ » (1)
- ћолитвы, заговоры, ритуалы (60)
- ћудрые мысли (6)
- ћузыка (27)
- Ќовогоднее (135)
- остюмы лл€ детей (9)
- Ќостальги€ (песни прошлых лет) (1)
- ќ деньгах (40)
- ќ дет€х и дл€ детей (227)
- ѕригодитс€ (18)
- јнглийский (14)
- ѕраздники (10)
- »гры (6)
- ћузыка (5)
- Ўпаргалочки (5)
- ѕочемучки (2)
- »мена (1)
- ¬оспитание (20)
- √оловоломки (3)
- «доровье (15)
- олыбельные (1)
- расота (2)
- ћатематика (6)
- ѕоделки (60)
- –азвитие (19)
- –аскраски (1)
- –исовалки, раскраски (12)
- –усский €зык (6)
- —тихи и сказки (21)
- ќформление дневника (18)
- ѕапье-маше (23)
- ѕлетение из газетных трубочек (124)
- ѕоздравлени€ (1)
- ѕолезные сайты (26)
- ѕереводчики (1)
- —качать (1)
- Ёнциклопедии (6)
- ѕолезные советы (13)
- ѕосмотреть дл€ мен€ (25)
- ѕритчи (30)
- ѕрически (1)
- ѕророчества (10)
- психологи€ (40)
- ƒуховный путь (8)
- ѕутешестви€ (32)
- –»—ќ¬јЌ»≈. ћ (25)
- –укоделие, мастерклассы (62)
- —мешное (1)
- —тарые открытки (2)
- статуэтки (1)
- —тихи (189)
- ”ход за животными (22)
- «верушки да печужки (16)
- ”„»ћ—я –»—ќ¬ј“№ (8)
- ”ют в доме (106)
- ‘ильмы (1)
- Ўитье (37)
- Ёто интересно (32)
- ёридическое (7)
-ѕоиск по дневнику
-ѕодписка по e-mail
-ѕосто€нные читатели
-—ообщества
-—татистика
—оседние рубрики: Ўпаргалочки(5), —тихи и сказки(21), –усский €зык(6), –исовалки, раскраски(12), –аскраски(1), –азвитие(19), ѕригодитс€(18), ѕраздники(10), ѕочемучки(2), ѕоделки(60), ћузыка(5), ћатематика(6), расота(2), олыбельные(1), »мена(1), »гры(6), √оловоломки(3), ¬оспитание(20), јнглийский(14)
ƒругие рубрики в этом дневнике: ёридическое(7), Ёто интересно(32), Ўитье(37), ‘ќ“ќ(4), ‘ильмы(1), ”ют в доме(106), ”„»ћ—я –»—ќ¬ј“№(8), ”ход за животными(22), “≈—“ќ соленое(17), —тихи(189), статуэтки(1), —тарые открытки(2), —мешное(1), —имвол года(1), —¬јƒ№Ѕј(2), —ј…“џ дл€ работы с ‘ќ“ќ(26), –укоделие, мастерклассы(62), –»—ќ¬јЌ»≈. ћ (25), ѕутешестви€(32), психологи€(40), ѕророчества(10), ѕрически(1), ѕритчи(30), ѕосмотреть дл€ мен€(25), ѕолезные советы(13), ѕолезные сайты(26), ѕоздравлени€(1), ѕќƒ≈Ћ »(26), ѕоверить трудно(1), ѕлетение из газетных трубочек(124), ѕј—’ј(32), ѕапье-маше(23), ќформление дневника(18), ќригами(3), ќ дет€х и дл€ детей(227), ќ деньгах(40), Ќостальги€ (песни прошлых лет)(1), Ќовогоднее(135), ћузыка(27), ћудрые мысли(6), ћолитвы, заговоры, ритуалы(60), ћастер лассы(90), кулинари€(204), уклы(139), расивые места на планете(1), омпьютер дл€ новичков(23), омнатные цветы(18), ниги(11), ино, мультфильмы(16), ¬»ЋЋ»Ќ√(6), »стори€ - очень интересно!(22), »нтернет-магазин(25), »нтересно(44), »з дневника *ло-Ћо*(43), »з дневника *ƒелай смело*(18), »з дневника *¬дохновл€лочка дл€ ћарриэтты*(170), игры(12), »√–”Ў »(10), «доровье(151), «аработок в »нтернете(9), ∆ивопись(1179), ∆«Ћ(11), ƒл€ стройности фигуры - спорт(43), ƒл€ лета - оформление(17), ƒл€ души(53), ƒл€ дома пригодитс€(132), ƒень —в€того ¬алентина(21), ƒекупаж(81), √Ћј¬Ќќ≈ - не тер€ть веру и надежду......(2), √»ћЌ –ќ——»»(1), ¬се-все о холодном фарфоре(248), ¬—≈ можно сделать своими руками(13), ¬ера(139), ¬азочки(1), Ѕ”“џЋќ„ ќ¬ќ≈(8), Ѕутылки пластиковые(6), Ѕ»—≈–(15), Ѕирочки(3), б»–ќ„ »(2), Ѕ»ќ–»“ћџ - –ј——„≈“(10), HAND-MADE(38)
Ёнергетическа€ защита ¬ашего ребЄнка. |
Ёто цитата сообщени€ SvetlanaT [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
|
|
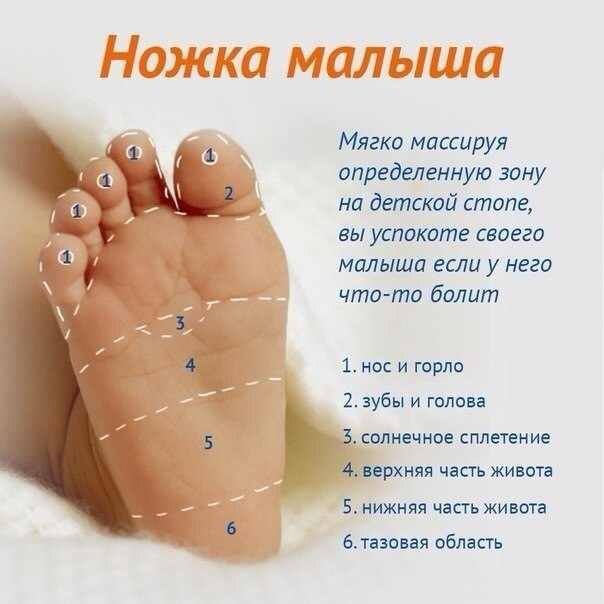
Ћ≈„≈Ќ»≈ Ќј—ћќ– ј » јЎЋя |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
ќ Ќј—ћќ– ≈: ќЅя«ј“≈ЋЌќ, как можно лучше сопли и слизь отсасывайте
соплеотсосом или простой грушей. Ќе забывайте закрывать
своим пальцем одну ноздрю. » еще одно правило, которое так и
хочетс€ вынести чуть ли не в заголовок:Ќ» ќ√ƒј не используйте груши(соплеотсосы), спреи и иже с
ними, чтобы закапать ребенку носик. ” малышей евстахиева
труба еще очень коротка€ и жидкость, направленна€ струей,
легко попадает туда, вызыва€ воспаление среднего уха или ќ“»“.
»так, поможем носику дышать:
1. ќдно из наиболее эффективных средств от насморка -
четыре капли сока каланхоэ в каждую ноздрю - не надо
ничего отсасывать, деть сам богатырским чихом все
вычихивает;
2. ќдна капелька ¬итаона в ноздрю;
3. ћамино молочко капать в носик; (это мы использовали)
4. ак можно чаще массировать точки по кра€м крыльев
носа;
5. –аствором морской соли можно закапывать, она хорошо
снимает отек слизистой, да еще и дезинфицирует к тому же.
≈сли ее нет, то можно приготовить нечто похожее:
чайн.ложку соли, чайн.ложку соды на стакан воды + 1-2
капли йода. ѕосле соли надо об€зательно дать грудь. (использовали, когда закончили √¬ стали после промывани€ физраствором капать сосудосуживающим - ¬иброцил, например)6. —векольный сок развести с водой 1:1 (€дрена€ штука.
прежде чем капать ребенку проверь на себе. не исключено,
что надо будет развести немножко больше), и аккуратно
использовать, потому что, если слизиста€ воспалена или
есть ранки, то может печь. апать 3-4 раза в день. (методы с соком не примен€ли)
7. огда малыш спит, в кроватку положить салфетку,
смоченную эвкалиптовым маслом (несколько капель). Ёто
така€ своеобразна€ ингал€ци€. —опли спать не помешают.
8. ћорковный сок надо разводить 1:1. апать можно хоть
через полчаса (не примен€ли)
9. аждый час промывать носик физраствором, по полпипетки.
ѕотом все остатки выт€гивать соплеотсосом и смазывать
носик маслом персиковым, чтобы слизиста€ не высыхала. (про масло не скажу, нос мысл промывани€ носика в нашем случае - чтоб сопли не пошли ниже)
10. 2 раза в день закапывать по несколько капель масла
туи. (не пробовали)
11. —ок петрушки. ѕетрушку растирали пестиком, а потом всю
эту массу в марлю и отжать, получитс€ чуть-чуть жидкости.
«акапывать по 1-3 капли в каждую ноздрю. „ерез 30 минут
соплей нет!! ѕравда потом из носа выходит зелененькие
коз€вки. «акапывать хот€ бы 2 дн€. (не пробовали..но о силе «зеленого сока» много рассказывали на зан€ти€х по йоге - рекомендовали давать малышам сок чуть ли не с первых дней)
12. Ќакапать на носочки жидкого бальзама \»«вездочка\». Ќа
носочки - чтобы в рот не затащил и в то же врем€ ингал€ци€
была . Ќу, и аналогично - пару капель на салфетку -и над
подушечкой на ночь. ќсторожно! ћентол маленьким дет€м
опасен при высоких концентраци€х (выше 5-7%). ¬ «вездочке
концентраци€ ментола 10%, поэтому звездочку маленьким
дет€м нельз€. ј в концентрации 2,6% (бальзам Tom\`s of
Mainе) его можно примен€ть, но не на слизистые и не
внутрь. » примен€ть чуть-чуть. ћазать не р€дом со
слизистыми и ни в коем случае не внутрь носа, а выше
ноздрей, там, где наход€тс€ пазухи носа, когда ребенок уже
спит, чтобы неча€нно не слизнул или не размазюкал по
слизистым. Ќаносила буквально по капельке с обеих сторон
носа. » на грудь побольше, но не втира€, потом надевала
закрытый бодик \»с горлышком\». Ётого хватало.
13. ≈ще одно средство при заложенном носе. омпресс из
творога. “олько творог нужен насто€щий, такой расыпчатый,
а не вытекающий из пачки. “ворог разогреваетс€, мы грели
на паровой бане, выкладываетс€ на марлю заворачиваетс€ - и
кладетс€ ребенку на переносицу. ƒостоинство творога в том,
что он плотно облегает носик.
14. ѕромывать носик травами. ѕродаетс€ такой сбор трав
\»Ёлекосол\». «аваривать, как написано, и этим промывать нос
(можно разводить 1:1 с боржоми, выпустив у него газы).
ладешь малыша на бочок и ту ноздрю, котора€ ближе к
кровати и промываешь. ѕотом поворачиваемс€ и другую.
15. √омеопатическим средством, называетс€ Ёуфорбиум. ƒет€м
в возрасте до 1 года ввод€т 1 - 2 капли 0,01% раствора
препарата в каждый носовой ход 2 - 3 раза в день. (эуфорбиумом пользовались дл€ лечени€ - не заметила особой эффективности)
16. ѕромывание 3-4 раза в день содовым раствором или
раствором ромашки. после промывани€ закапать в нос
диоксидин (продаЄтс€ в аптеках в ампулах), препарат не
раздрожает слизистую, очень дЄшево стоит и очень хорошо
лечит зат€жные сопли.
17. «акапывать нос Ёктерицидом по 2 капли через каждые 2
часа.
18. апли \»ƒ≈–»Ќј“\» 4 раза в день по одной капли в каждую
ноздрю. ¬ аннотации написанно: препарат оказывает
иммуномодулирующее действие на клеточном и гуморальном
уровн€х. јктивизирует противовирусный, противогрибковый и
противомикробный иммунитет. —тимулирует репаративные и
регенераторные процессы. и т.д. и т.п. ѕротивопоказани€ не
вы€влены . ѕобочного действи€ не наблюдаетс€
19. Ќазивин малышовый (он собирает сопельки) и уже через
несколько минут их становитс€ очень легко отсосать.
20. ѕоить таким настоем - 3 ч шиповника, по 1 ч ромашки,
крапивы и зверобо€, перемешать и 1 ст ложку смеси на
стакан воды и в термос на 4 часа. онечно, если нет
аллергии.
21. ¬ начале заболевани€ у малыша по€вл€етс€ насморк. ѕри
насморке дет€м раннего возраста почти перед каждым
кормлением делают туалет носа. —начала фитильками с
содовым раствором (одна чайна€ ложка соды на стакан воды)
очищают носовые ходы от слизи, а потом закапывают одну-две
капли грудного молока. ¬ грудном молоке матери содержатс€
все защитные вещества, которые человек вырабатывает на
прот€жении жизни. ≈сли нет молока у матери, то можно
закапать одну-две капли теплого растительного масла. ¬о избежание осложнени€
лучше промывать нос фитильками, смоченными в содовом
растворе. Ќасморк чаще всего €вл€етс€ про€влением
вирусного заболевани€. ¬о-первых, организм таким образом
пытаетс€ остановить инфекцию в носу (не пустить ее дальше в горло, в легкие), а во-вторых, слизиста€ оболочка носа
выдел€ет слизь (на человеческом €зыке вытекающа€ из носа
слизь называетс€ сопли), котора€ в огромных количествах
содержит вещества, нейтрализующие вирусы. √лавна€ задача
родителей не допустить высыхание слизи. ƒл€ этого
необходим, оп€ть-таки, чистый прохладный воздух и
достаточное количество жидкости, употребл€емой внутрь.
≈сли слизь высохнет ребенок будет дышать ртом и тогда
начнет высыхать слизь в легких, закупорива€ бронхи, а это
одна из главных причин развити€ в них воспалени€
(пневмонии). ѕри температуре в комнате выше 22 градусов
слизь высыхает очень быстро. ¬ыводы очевидны. ѕомочь
ребенку можно, увлажн€€ носовые ходы капл€ми, которые
делают слизь более жидкой. —амое простое и всем доступное
средство физиологический раствор (есть во всех аптеках).
Ёто обычна€ вода с добавлением небольшого количества соли.
ѕередозировать его невозможно, поэтому капайте совершенно
спокойно хоть каждые полчаса по 3-4 капли в каждую ноздрю.
(¬ случае, когда аптека далеко или бежать туда нет
времени, можете сделать некоторое подобие физиологического
раствора сами на один литр кип€ченной воды добавьте одну
чайную ложку соли, если же быть более точным 9 грамм).
ќчень хороший препарат эктерицид, масл€ниста€ жидкость,
котора€ обладает слабыми дезинфицирующими свойствами, а
масло, покрыва€ тонким слоем слизистые оболочки,
предотвращает их высыхание. — этой же целью можно
примен€ть масл€ные растворы витаминов ≈ и ј (токоферол и
ретинол). » эктерицид, и растворы витаминов нет смысла
капать чаще одного раза в 2 часа (по 1-2 капле), логично
сочетать их с физраствором, побочных эффектов нет. ≈ще раз
подчеркиваю если в комнате теплый и сухой воздух,
предотвратить высыхание слизи очень и очень трудно, что бы
¬ы ни делали. ѕоэтому при любой болезни необходимо вначале
ответить на вопрос чем дышать? и только потом уже
чем лечить?. Ќикогда и ни при каких обсто€тельствах не
капайте в нос растворы антибиотиков! Ќедопустимо
использование при обычном насморке сосудосуживающих капель
(нафтизин, галазолин, санорин). ¬начале становитс€ очень
хорошо исчезает слизь, а потом очень плохо начинаетс€
отек слизистой оболочки носа. ѕро€вл€етс€ это так: сопли бежать перестали, а носовое дыхание не только не
восстанавливаетс€, но еще и ухудшаетс€ (не продохнешь).
ј чтоб снова стало хорошо, оп€ть приходитс€ капать. » так
до бесконечности. ѕовтор€ю: насморк это защита. ќн сам
пройдет, если не мешать, а помогать. ѕридуманы указанные
лекарства дл€ лечени€ совсем другого насморка не
инфекционного, а аллергического. ѕришла, например, соседка
похвастатьс€ своим персидским котом, а у ¬ас из носу
потекло (это не от восторга, а от аллергии на котов). ¬от
тут нафтизин в самый раз, хот€ лучше все-таки выгнать кота
(соседку можете оставить).(»з книги ≈. омаровского «Ќачало жизни
¬ашего ребенка. ƒл€ пап и мам», г.’арьков, 1996)
22. –азрезать луковицу напополам, завернуть в марлю и
обвешать кол€ску (кроватку) в которой спит ребенок , след€
при этом чтобы лук его не касалс€.
23. Ќастаивать на масле чеснок и капать носик. ѕроверить
на себе!!! вообще с чесноком надо быть осторожной - легко
получить ожог слизистой. (не рисковала бы)
24. ∆идкий насморк - капли из 1 ч.л. молока + 1/4 ч.л.
меда + 5 капель лука - капать 2-3 капли в ноздрю, часто.
“ечет из носа прозрачна€ жидкость - закапывать гретый
\»Ѕоржоми\», часто. —то€чие зеленые сопли - олоргол или
ѕротаргол.
25. «акапывать в носик »нтерферон.
26. Ќужно прогревать носик
27. ƒл€ начала —алин (просто закапывать. отсасывать не
надо. ). капельки в любой аптеке продаютс€ без рецепта.
28. ƒетское лекарство Triaminic - хорошо прочищает носик,
очень быстро помогает от кашл€, ребЄнок спит ночью очень
хорошо, темп-ру тоже сбивает. (јмерика) но врач объ€снил,
что он действует как \»загуститель соплей\» и как только
сопли перестают литьс€ ручьем, станов€тс€ более или менее
густыми, нужно его прекращать пить, потому что иначе можно
заработать гайморит.
29. ≈ще хорошо помогает ароматерапи€. ƒве капли
эвкалиптового масла на салфеточку и повесить в изголовье
кроватки. только надо сначала осторожно - на такие вещи
бывают аллергии. ¬ообще, с ароматерапией при детках надо
аккуратнее быть.
30. Decongestаnt drops специальные детские капли (јмерика)
31. »ногда за ночь накапливаетс€ слизь в носу, мешает
малышу дышать и сосать ? можно выложить его на живот. пока
он там поерзает полчаса, нос прочищаетс€ хот€ бы частично,
только собирай
ашель1. ѕри глубоком кашле можно делать горчичное укутование:
1ст. ложка меда, ст. ложка подсолн. масла, ложка горчицы,
ложка муки( ложек может быть и больше, что бы хватило на
размер). ¬се это довести до кипени€, на мазать на тр€почку
и положить на спинку и правую сторону груди (не смесью, а
стороной тр€почки), сверху обернуть полотенцем. ћожно даже
на ночь делать.
2. ¬ тр€пичный мешочек (примерно 12х7 см) с веревкой дл€
зав€зывани€ насыпать гор€чую крупную соль (разогретую на
сковородке). ќбматать еще какими-нибудь тр€пками и этот
плоский пр€моугольник прикладываю на грудь наискосок по
напрвлению от левого плеча к правой подмышке и приматываю
к телу чем-нибудь теплым и длинным типа шарфа (как
патронташ крест-накрест). –ебенок может так ходить
час-два. ѕотом соль убрать, а шарф еще дл€ тепла оставить
на какое-то врем€.
3. Ћуковый сок. нарезать лук, сложить в банку, засыпать
сахаром(можно заменить сахар медом, если нет аллергии),
выделившимс€ соком луковым - он сладкий - поить детку (по
ч. ложечке). ќчень хорошо см€гчает кашель.
4. ƒетское лекарство Triaminic - хорошо прочищает носик,
очень быстро помогает от кашл€, ребЄнок спит ночью очень
хорошо, темп-ру тоже сбивает.
5. ќт кашл€ заваривать мать-и-мачеху (в магазине нат.
продуктов покупали) и пить по- немногу, но часто
6. ѕить ромашковый чай (прийдетс€ подсластить фруктозой).
7. ¬ключаете в ванной гор€чую воду, закрываете дверь.
¬анна€ нагреваетс€ минут 15-20. Ќабираете где-то 10 см
воды в ванную. ѕотом берете настойку эвкалипта и
разбрызгиваете душем ее на стены. «аходите в ванную с
ребенком (раздетые) и дышите сколько сможете. –ебенка
потом надо обтереть, завернуть и в тепло. ѕри орви, кашле,
насморке
.8. »нгал€ции. заварить травки в кастрюле (типа ромашки,
корень алте€, фенхел€), накрытьс€ покрывалом и сидеть
сколько сможете.
9. √еделикс - растирание
10. Ѕальзамом д-ра “айса с эвкалиптом мазать грудь, спину,
открытый оставл€ть возле кровати, чтобы дышать им.
11. √рудь и спинку ¬итаоном натирать (на худой случай
Ѕронхикумом, но тот липкий)
12. ƒренирующий массаж дл€ лучшего отделени€ мокроты:- кладем ребенка на спинку, снизу с боков (охватыва€ ребра
ладон€ми) поглаживаем вверх-к центру (к шее). -
кладем на живот, потирающие движени€ снизу вверх (ладони
круговыми движени€ми движутс€ вверх параллельно
позвоночнику). ћожно делать когда ребенок стоит или сидит.
ћожно в том положеннни, в котором удаетс€ клиента поймать
), чаще всео нос€ на руках \»столбиком\», одной рукой.
«атем похлопываем по спинке снизу вверх.- перевешиваем дит€ через колено (попой вверх
) и простукиваем спинку от попы к голове, довольно
интенсивно.- как любой массаж,
начинаем и заканчиваем легкими поглаживани€ми, основна€
часть довольно ощутимо . Ќо похлопывать по спинке всей
семьей все свободное врем€ .
13. ≈ще вполне очевидно, что дл€ разжижени€ макроты в
организме должна быть жидкость - то есть надо обильно
поить, желательно чем-то теплым и кислым.
14. ≈сли кашель сухой, то можно три раза в день делать
ингал€ции с содой. Ќабрать гор€чущую ванну, насыпать пару
стол ложек соды, набрать пар в саму ванную и посидеть там
с ребенком минут дес€ть-п€тнадцать. Ќо если влажный, то
соду не стоит.
15. ћикстура из подорожника д-р “айса хорошо помогает.
16. ”кутывание. Ќамазать грудку тонким слоем меда, сверху
лист капусты. ћожно укутать, но можно одеть только маечку
и пижамку.
17. Ћазолван ? сироп от кашл€.“емпература:1. ¬анна минут на 15-20. «алезать в ванну каждый раз, как
зашкаливает за 39. “ем-ра воды 37. гр. ’олоднее не надо,
чтобы не было спазма сосудов. » температура спадает на
градус точно, и ребенок расслабл€етс€ и отвлекаетс€. Ќа
ночь делать ванну с противовоспалительными травками
(календула, ромашка).2. гомеопатические свечи \»¬ибуркол? дл€ сн€ти€ температуры
и боли, они слабенькие, но безвредные.3. при температуре рекомендовано как можно легче одевать
ребенка. расное горло1.јфлубин + на ночь натереть эвкалиптовой мазью2. ќтлично работает настойка прополиса! –азведите
несколько капель в воде и дайте выпить, а еще хорошо
помазать перед сном горлышко этим же прополисом. —колько
раз проверено: работает очень быстро и эффективно!3. ≈сли горлышко будет болеть сильно - то никто не отмен€л
старый дедовский способ - гоголь-моголь, молоко гор€чее с
сливочным маслом (можно с гоголь-моголем). ¬ принципе
гор€чее питье уменьшает дискомфорт4. “еплое питье из бутылочки, что бы горло орошалось. (Ќе
поильник и не чашка, а именно бутылочка).5. ћы в последнее врем€ с разрешени€ нашего Ћќ–а при
ларингитах и потере голоса пользуемс€ гомеопатическими
таблетками дл€ рассасывани€ Homeovox (лаборатори€ Boiron),
еще из гомеопатии неплохой препарат - Angin-Heel
(прозводитель Heel). ’ороший природный антисептик - мед в
сотах, если, конечно, у ребенка нет на мед алергии (воск
надо какое-то врем€ пожевать как жвачку). »нгалиптом и
подобными препаратами нам Ћќ– очень не советовала
пользоватьс€, так как они еще больше раздражают слизистую.ќ—“ќ–ќ∆Ќќƒо года ибупрофен не рекомендуетс€ без наблюдени€ врача.
у грудничков главна€ проблема при простудах - адекватное выпаивание чистой водой дл€ нормального разжижени€ слизи. ƒл€ того, чтобы слизь хорошо отходила, нужно делать массаж: удобно сесть, положить малаша на колени, подн€ть на цыпочки ту ногу, где нет головы, и делать постукивающие движени€ с продвижением к голове. ћинут п€ть. ѕотом массаж круговыми движени€ми по спинке по часовой стрелке, оп€ть постукивани€. √де-то минут 15 между кормлени€ми, 4-5 раз в день.
¬се высказывани€ на тему: зачем ребенку на √¬ чиста€ вода?? оставл€ю без комментов. каждый имеет право на своЄ мнение я против всех новомодных типа натуральных чаев хип-дурнип: бытова€ хими€, вызывающа€ множественные аллергические реакции.≈сли повышаетс€ тем-ра до 38— - это повод вспомнить о найзе (парацетамол и производные типа эфералгана дают много аллергий). “акому малышу лучше вз€ть четверть таблетки и растереть в порошок, смешать с молочком или смесью и дать с ложечки - сироп содержить ананасовую добавку.—лизь в носу: хорошо капать тепленький физраствор (можно разбавить теплой водичкой - будет и теплый и не сильно соленый), пару капель в каждую ноздрю раз в час. ѕодрастив двух детей, € глубоко уверена, что лучше всего убирать слизь из носа своего ребенка маминым ртом - пот€нул, выплюнул и все дела. “ут правда был случай огромного син€ка - уж не знаю, с какой силой нужно присосатьс€:)))
ќтсосите ртом осторожно слизь из носика: держите головку так, чтобы указательные пальцы закрывали ушки, один большой балец закрывал одну ноздрю, а ко второй приложите свой рот и чуть пот€ните в себ€.
≈сли ¬ы видите, что ситуаци€ ухудшаетс€, сделайте всЄ возможное дл€ увлажнени€ воздуха и слизи ребенка: мокрые простынки на батарее и кроватке, выпаивание, прокапывание носа, открытые окна, если в квартире жара - на улицу, в тень. —амое страшное - перегрев малыша! Ќужно отдавать сбе отчет, что недостаток жидкости приводит к ацетономии, а это очень плохо, это - реанимаци€ и капельницы. ѕоэтому, если ребенок не хочет грудь - выпаивайте, каждые 5-10минут шприцом без иглы на внутреннюю поверхность щеки 1-2мл теплой кип€ченой воды.
Ќе ложитесь спать - это опасно! ¬ыпаивайте всю ночь - это т€жело, но зато за два-три дн€ ребенок будет полностью здоров. ѕри тем-ре выше 38— могут быть судороги. Ћучше дать найз, чем потом кусать локти.ƒа, € не врач. ƒа, всЄ написанное - только опыт. —порить не буду:))----------------------------------ѕо нашему опыту можем только добавить, что хорошо помагают проныривани€ в ванной с морской солью. ѕронырнули - прочихались и носик чистый.«¬ылечили кашель за три дн€ ћожет кому пригодитс€. —мешать в пропорции 1:1 касторовое и камфорное масло, натереть спину и грудь, не утепл€ть .
|
ћуколитические и противокашлевые средства в практике педиатра |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
÷итата сообщени€ BUSYK
ћуколитические и противокашлевые средства в практике педиатра
ѕредставлены основные механизмы защиты при заболевани€х дыхательных путей и варианты муколитической терапии. ћуколитики дел€тс€ на препараты пр€мого и непр€мого механизма действи€. ƒаны современные подходы к использованию противокашлевых средств.
ѕредлагаютс€ варианты терапии с учетом возможного сочетание воспалени€ в дыхательных пут€х с бронхообструктивным синдромом.
ќбразование трахеобронхиального секрета - условие нормального функционировани€ респираторной системы. Ётот секрет сложен по составу, продуцируетс€ слизистыми и серозными клетками подслизистых желез, бокаловидными клетками и клетками лара. роме того, в него вход€т сурфактант альвеол€рных пневмоцитов, компоненты плазмы, секретируемые местно белки, продукты дегенерации и распада собственных клеток и микроорганизмов.
—лизистое отдел€емое трахеи и бронхов образуетс€ в нормальном количестве уже к моменту рождени€. ” детей грудного возраста, умерших в результате заболевани€ легких, обнаруживаютс€ гипертрофированные слизистые железы и гиперплазированные бокаловидные клетки.
“рахеобронхиальный секрет характеризуетс€ определенными физико-химическими свойствами: в€зкостью, эластичностью (реологические характеристики секрета), а также адгезией, от которых зависит его способность к текучести. ѕо физико-химической структуре он представл€ет собой многокомпонентный коллоидный раствор, состо€щий из двух фаз: растворимой, жидкой - золь, и нерастворимой, в€зкоэластичной - гель.
«оль слоем толщиной 2-4 мкм обволакивает непосредственно слизистую оболочку; в нем "плавают" и сокращаютс€ реснички. ¬ состав зол€ вход€т электролиты, сывороточные компоненты, местно секретируемые белки, биологически активные вещества, ферменты и их ингибиторы. ѕо мере продвижени€ слизи от терминальных бронхиол к бронхам секрет смешиваетс€ с содержимым бокаловидных клеток и мукоидных желез, формиру€ гель.
√ель - верхний, наружный слой бронхиального секрета толщиной 2 мкм, состоит из капель и комков слизи, осевших на поверхности зол€. √ликопротеины гел€ формируют фибрилл€рную структуру, представл€ющую собой €чеистую сеть, "прошитую" водородными св€з€ми. √ель способен перемещатьс€ только после превышени€ предела текучести, т. е. тогда, когда разрываютс€ св€занные между собой ригидные цепи (поперечные дисульфидные и водородные св€зи).
¬ дыхательных пут€х взрослого человека продуцируетс€ от 10-15 до 100-150 мл бронхиального секрета. ћукоцилиарный клиренс представл€ет собой важнейший механизм, обеспечивающий санацию дыхательных путей. ќн осуществл€етс€ с помощью цилиарных клеток, кажда€ из которых содержит около 200 ресничек, совершающих до 260 колебательных движений в минуту. —корость мукоцилиарного транспорта у здорового человека колеблетс€ от 4 до 20 мм/мин. –еснитчатый эпителий выводит частицы, осевшие в воз-духоносных пут€х, в течение нескольких часов, в то врем€ как частицы, достигшие альвеол, удал€ютс€ через несколько дней или мес€цев. ¬ последнем случае имеет значение их фагоцитоз альвеол€рными макрофагами. ќчищающа€ функци€ эпители€ может быть усилена кашлевыми толчками, удал€ющими избыток слизи под давлением до 300 мм рт.ст. и при скорости потока воздуха 5-6 л/с. —лизь, выброшенную кашлевыми толчками, маленькие дети обычно проглатывают.
—овокупность образовани€ бронхиального секрета и его транспорта - одна из важнейших функций органов дыхани€. Ќарушение любого звена этой системы приводит к дезадаптации и заболеванию.
ѕервый ответ слизистой трахеобронхиального дерева на внедрение повреждающего инфекционного или неинфекционного агента - воспалительна€ реакци€ с гипсрсекрецией слизи. ѕри воздействии вирусов и бактерий фагоцитоз и функци€ реснитчатого эпители€ могут оказатьс€ недостаточными. ¬ этом случае вследствие активной де€тельности желез развиваетс€ бронхоре€, вырабатываетс€ секрет с низким уровнем гликопротеинов. ’ронизаци€ воспалени€ приводит к перестройке слизистой оболочки и эпители€.
¬оспалительный процесс в этом случае протекает с продукцией в€зкой слизи, увеличением в ней нейтральных гликопротеинов и фракции гел€, повышением в€зкоэластичных свойств бронхиального секрета. —копление измененной слизи нарушает местный иммунологический ответ. ѕри хроническом бронхите (бронхиальной астме) наблюдаетс€ гиперплази€ слизеобразующих клеток и желез, гликопротеинов. »збыточное слизеобразованис нарушает дренажную функцию бронхов и приводит к их обструкции. “рансформаци€ слизистой мокроты в слизисто-гнойную и гнойную сочетаетс€ с еще большим повышением в€зкости, обусловленным нарастанием количества нейтральных муцинов. Ќар€ду с объемом и в€зкостью мен€ютс€ эластические и адгезивные свойства мокроты вследствие активности протеолитических ферментов бактерий и собственных лейкоцитов, а также нарушени€ целостности слизистой оболочки бронхов.
ѕри любом бронхолегочном заболевании необходимо прежде всего определить его причины и назначить этиотропную терапию. Ќе менее важно выбрать и оптимальный вариант проведени€ симптоматической (муколитической) терапии: стимул€ци€ выведени€ слизи, ее разжижение, уменьшение внутриклеточного образовани€, регидратаци€ и др.
ѕо основному механизму действи€ выдел€етс€ несколько групп муколитических препаратов. ƒолгое врем€ в педиатрии использовали отхаркивающие средства пр€мого (солевые растворы, кали€ или натри€ йодид, аммони€ хлорид) или рефлекторного (термопсис, алтей и др.) действи€. ¬се они в конечном итоге стимулируют секрецию бронхиальных и слюнных желез за счет рефлекторного раздражени€ слизистой оболочки и частично разжижают мокроту. …одиды оказывают пр€мое действие на секреторные бронхиальные клетки и выдел€ютс€ в просвет дыхательных путей.
ќднако применение этих средств ограничено из-за наличи€ побочных эффектов (непереносимость, тошнота, иногда рвота) и малого диапазона терапевтической дозы. —овременные фармакотерапевтические препараты обладают разносторонним как мукорегул€торным (улучшение регенерации слизистых дыхательных путей), так и муколитическим (уменьшение патологической в€зкости слизи) действием, что определ€ет нередко универсальные показани€ к их применению при острых и хронических бронхолегочных заболевани€х.
»сследовани€ последних лет показали, что именно реологические свойства мокроты больше всего вли€ют на возможность свободного ее отделени€, поэтому в педиатрической практике в насто€щее врем€ широко примен€ютс€ производные алкалоида вазицина, обладающие муколитическим действием. ¬азицин использовалс€ на ¬остоке с древних времен в качестве отхаркивающего средства. ѕри приеме внутрь он превращаетс€ в активный метаболит (амброксол), который уменьшает в€зкость секрета бронхиальных желез, восстанавливает мукоцилиарный клиренс, а также стимулирует синтез эндогенного сурфактанта.
фармакологическим препаратам группы ¬азицина относ€тс€ бромгексин, лазолван, бизолвон, мукосолван. урс лечени€ средними терапевтическими дозами обычно составл€ет 7-10 дней. ќтличительна€ особенность препаратов этой группы - возможность их ингал€ционного применени€. »нгал€ци€ растворов дает положительный эффект через 10-20 мин после приема и сохран€етс€ в течение 6-8 ч. Ќередко рекомендуетс€ комбинированный прием препаратов (в ингал€ци€х и внутрь).
ѕри инфекционно-воспалительных заболевани€х верхних дыхательных путей и бронхов с кашлем, трудно отдел€емой мокротой с успехом используют комплексный препарат бронхосан, содержащий бромгексин и эфирные масла (анис, фенхель, душица обыкновенна€, м€та перечна€, эвкалипт, ментол). ƒействие бромгексина, дополненное эфирными маслами лекарственных растений, традиционно использовавшимис€ и народной медицине дл€ лечени€ детей, эффективно при заболевани€х, св€занных преимущественно с раздражением нервных окончаний слизистых оболочек. роме того, бронхосан обладает отхаркивающим, обезболивающим, противовоспалительным, тонизирующим, спазмолитическим действи€ми, повышает двигательную и секреторную активность пищеварительных и потовых желез, расшир€ет сосуды сердца, головного мозга, легких, повышает аппетит, уменьшает тошноту, рвоту, усиливает перистальтику кишечника.
–азносторонний эффект лекарственных растений позвол€ет проводить симптоматическое лечение разнообразных симптомов, которые нередко сопутствуют респираторным вирусным заболевани€м у детей. Ѕронхосан назначаетс€ внутрь 4 раза в сутки дет€м до 2 .чет в дозе 5 капель, от 2 до 6 лет - 10 капель, смешива€ с небольшим количеством жидкости. ƒл€ ингал€ций возрастна€ доза препарата разбавл€етс€ дистиллированной водой в соотношении 1:1 и нагреваетс€ до температуры 37°—.
¬ лечении заболеваний бронхолегочной системы у детей широко распространены лекарственные травы. Ќаиболее часто примен€ютс€ лист подорожника, лист мать-и-мачехи, трава термопсиса, корень ипекакуаны, корень алте€, мукалтин (смесь полисахаридов из травы алте€), корень солодки, плод аниса, пертуссин (экстракт чабреца, тимь€на, кали€ бромид). Ёффективным фитопрепаратом €вл€етс€ бронхикум (капли и эликсир), в состав которого входит настойка травы гринделии, корн€ первоцвета, коры квебрахо, тимь€на.
Ѕронхикум усиливает секрецию бронхиальных желез с уменьшением в€зкости секрета и отека слизистой оболочки бронхов, раствор€ет слизь. ƒет€м младшего возраста эликсир назначают по 0,5-1,0 чайной ложки 2-3 раза в день, старшего возраста - по 1 чайной ложке каждые 2-34 (до 6 раз в день). Ѕронхикум-капли - дет€м младше 6 лет - до 15 капель с гор€чим чаем 3-5 раз в сутки, от 6 до 14 лет - по 20 капель 3-5 раз в сутки.
ѕри заболевани€х нижних дыхательных путей, протекающих с повышенной продукцией густого в€зкого секрета, целесообразно использовать препараты, содержащие ацетидцистеин (‘луимуцил, ј÷÷, ћукобене). ћеханизм действи€ ацетилцистеина св€зан со способностью свободных сульфгидрильных групп разрывать внутри- и межмолекул€рные дисульфидные св€зи мукополисахаридов мокроты, что приводит к уменьшению ее в€зкости, а также увеличивает секрецию бокаловидными клетками менее в€зких сиаломуцинов и снижает адгезию бактерий на эпителиальных клетках слизистой оболочки бронхов. ѕроника€ внутрь клетки, активное вещество (ацетилцистеин) деацетилируетс€, освобожда€ L-цистеин-аминокислоту, необходимую дл€ синтеза глутатиона. ѕоследний €вл€етс€ важным антиоксидантным фактором внутриклеточной защиты, обеспечивающим поддержание функциональной активности и морфологической целостности клетки.
¬ возрасте до 2 лет препараты ацетилцистеина назначают по 50-100 мг 1-2 раза в сутки, от 2 до 6 лет - 100-200 мг 2 раза в сутки, старше 6 лет - по 200 мг 2 раза в сутки. ” детей с бронхообструктивным синдромом лечение ацетилцистеином необходимо сочетать с приемом бронхолитиков.
ƒруга€ группа препаратов - карбоцистеины (мукодин, мукопронт, бронкатар) - обладает одновременно мукорегулирующим и муколитическим эффектами. арбоцистеин, нормализу€ количественное соотношение кислых и нейтральных сиаломуцинов бронхиального секрета, восстанавливает в€зкость и эластичность слизи. ѕод действием препарата происход€т регенераци€ слизистой оболочки, восстановление ее структуры, уменьшение количества бокаловидных клеток, а значит, и уменьшение количества вырабатываемой слизи. ¬осстанавливаетс€ секреци€ lgA, улучшаетс€ мукоцилиарный клиренс.
–аспространенный метод в педиатрической практике, особенно в домашних услови€х, - регидратаци€ дыхательных путей с использованием увлажненных аэрозолей и паровых ингал€ций, которые эффективно стимулируют отхаркивание, уменьшают раздражение слизистой и в€зкость мокроты. ѕарова€ ингал€ци€ с бронхикум ингал€т, содержащим смесь эфирных масел (эвкалиптовое, хвойное, тимь€на), нар€ду с отхаркивающим, муколитическим действием оказывает антимикробный и противовоспалительный эффект, распростран€ющийс€ при ингал€ции и на верхние, и на нижние дыхательные пути. Ћечебные ванны с фитопрепаратами (бронхикум, медицинские ванны с тимь€ном, эвкабал бальзамом) сочетают эффект паровой ингал€ци€ и воздействие через кожу.
Ќаличие аллергического процесса в дыхательных пут€х, указани€ в анамнезе на аллергические реакции, поллиноз €вл€ютс€ противопоказани€ми дл€ ингал€ционной фитотерапии. ашель - один из важнейших механизмов реакции органов дыхани€ на изменение физиологического равновеси€. ѕопадание в просвет бронхов инородных частиц, воспалительные изменени€ слизистой оболочки воздухоносных путей, воспалительные процессы в плевре привод€т к раздражению нервных окончаний блуждающего нерва, афферентному возбуждению кашлевого центра и к по€влению кашл€.
ќднако известны состо€ни€, когда кашель тер€ет свою физиологическую целесообразность и не только не способствует разрешению патологического процесса в респираторной системе, но и приводит к развитию осложнений. —убъективное воспри€тие кашл€ может варьировать. ћучительный, нав€зчивый, малопродуктивный кашель, сочетающийс€ с болью в груди, одышкой, - это одна из ведущих жалоб при остром бронхите, фарингите, трахеите. Ћечение кашл€ заключаетс€ в первую очередь в устранении его причины.
ѕродуктивный кашель подавл€етс€ лишь в том случае, если он носит нав€зчивый, изнур€ющий характер, мешает ребенку спать. ¬ этом случае примен€ют симптоматическое лечение с использованием либо отхаркивающих, либо противокашлевых средств. јнтигистаминные средства при кашле, как правило, не рекомендуютс€, особенно при непродуктивном кашле, так как вызывают задержку в€зкого секрета.
ѕрепараты, обладающие противокашлевым эффектом, дел€тс€ на две большие группы центрального и периферического действи€.
1. ѕротивокашлевые средства центрального действи€ тормоз€т или подавл€ют кашлевой рефлекс, угнетают кашлевой центр в продолговатом мозгу или св€занные с ними высшие нервные центры.
2. ѕротивокашлевые средства периферического действи€ подавл€ют чувствительность кашлевых рецепторов или афферентные пути регул€ции.
ѕротивокашлевые средства, воздействующие на центральные механизмы регул€ции кашл€, примен€ют дл€ предотвращени€ формировани€ стойкого кашлевого рефлекса. ¬следствие этого противокашлевые препараты, угнетающие центральные звень€ кашлевого рефлекса, получили распространение в педиатрической пульмонологии как средства симптоматической терапии. ќднако их побочные действи€ (формирование привыкани€, опасность развити€ лекарственной зависимости) стимулировали поиск новых базисных субстанций. ¬ результате длительных исследований создано новое синтетическое соединение бутамират цитрат (—инекод).
Ѕутамират быстро адсорбируетс€ после орального приема. √идролиз его начинаетс€ уже в плазме, а метаболиты также обладают противокашлевыми свойствами. ќни, так же как бутамират, интенсивно св€зываютс€ с плазмой (около 95%). јккумул€ции не наблюдаетс€. ƒействие бутамирата - центральное, противокашлевое, снижение резистентности дыхательных путей, быстрое улучшение спирометрических показателей и газов крови - определ€ет хороший результат при лечении нав€зчивого кашл€, в том числе при коклюше.
Ёффективность бутамирата сходна с таковой кодеина и по некоторым данным даже превышает ее. ѕо сравнению с морфийными дериватами он не вли€ет на дыхательный центр, тонус кишечника и не вызывает лекарственной зависимости. ƒет€м раннего возраста —инекод назначают 3-4 раза в сутки в капл€х: от 2 мес. до 1 года - по 10 капель, от 1 до 3 лет - по 15 капель, старше 3 лет - по 25 капель. —ироп назначают: дет€м 3-6 лет -по 5 мл, 6-12 лет - по 10 мл, 12 лет и старше - по 15 мл 4 раза в сутки перед едой.
” некоторых больных ќ–¬» протекают с €влени€ми обструкции дыхательных путей. ¬ этом случае перед приемом муколитиков рекомендуетс€ ингал€ци€ бронхолитина с помощью небулайзера или дозированного ингал€тора. ” детей раннего возраста могут быть использованы спейсер или маска. ѕри выраженном бронхоспазме бывает полезным применение эуфиллина, таблетированных бета2-агонистов.
Ёффективность примен€емой муколитической терапии оцениваетс€ по характеру и частоте кашл€, уменьшению хрипов в легких, улучшению вентил€ции. ”величение количества мокроты у детей отметить практически невозможно, да и само увеличение секреции не €вл€етс€ целью терапии. –екомендуетс€ сочетать муколитическую терапию с методиками, способствующими эвакуации мокроты. Ёффективно помогают удалению мокроты постуральный дренаж и массаж грудной клетки с похлопыванием по ней ладонью, сложенной "лодочкой", у маленьких детей - пальцами, массаж межреберий, а также сжимание грудной клетки на выдохе.
“аким образом, большое количество препаратов и методов лечени€ позвол€ет варьировать их назначение в зависимости от характера патологического процесса и индивидуальных особенностей ребенка.
|
ƒетский кашель. Ћечим и предупреждаем |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
¬аш ребенок простудилс€… Ќедомогание, озноб, мучительный кашель… — такими проблемами, к сожалению, приходитс€ сталкиватьс€ почти всем родител€м. ашель €вл€етс€ одним их наиболее частых симптомов заболеваний детского возраста.
ќльга «айцева
ѕрофессор, заведующа€ кафедры педиатрии ћосковского государственного медико-стоматологического университета, д-р мед. наук
ашель представл€ет собой резкий выдох – это защитна€ реакци€ организма, он обеспечивает очищение бронхов от чужеродных частиц, микроорганизмов или бронхиальной слизи (мокроты). ашель сопутствует большому количеству заболеваний. ќн может провоцировать рвоту, осиплость голоса, сопровождатьс€ беспокойством, нарушать сон, ухудшать течение основного заболевани€.
ѕричины возникновени€ кашл€
„аще всего (в 90% случаев) кашель €вл€етс€ симптомом острых респираторных вирусных инфекций (ќ–¬»). ѕри этом инфекционно-воспалительный процесс может локализоватьс€ в верхних (нос, носоглотка, ротоглотка)и в нижних дыхательных пут€х (гортань, трахе€, бронхи, легкие). ƒругой причиной кашл€ у детей может стать воспаление Ћќ–-органов (носа, придаточных пазух носа, глотки), наличие аденоидов (увеличение глоточной миндалины). ашель €вл€етс€ одним из наиболее важных клинических признаков бронхиальной астмы[1]. ѕри этом заболевании кашель может €вл€тьс€ эквивалентом приступов удушь€. ¬незапно возникший кашель может быть сигналом о вдыхании инородного тела в трахею и бронхи, что представл€ет серьезную угрозу жизни ребенка и требует немедленного врачебного вмешательства. ашель может быть вызван также заболевани€ми, не св€занными с дыхательной системой. Ќапример, он может возникать у детей с пороками сердца или патологией желудочно-кишечного тракта. ѕричиной развити€ кашл€ может стать высока€ концентраци€ вредных веществ в воздухе (загазованность, наличие табачного дыма), а также слишком сухой и перегретый воздух в комнате. числу более редких причин относитс€ психогенный (рефлекторный) кашель, возникающий, например, при патологии наружного слухового прохода (серные пробки) и среднего уха (при его воспалении).
лассификаци€
ѕо длительности существовани€ кашл€ выдел€ют острый (продолжительностью до 3 недель), и хронический (продолжительностью 3–8 недель и более). Ќекоторые специалисты считают, что у детей называть кашель хроническим можно тогда, когда в течение одного года он наблюдалс€ чаще, чем 3-4 раза и протекал без признаков острой инфекции (повышенной температуры, слабости, насморка и пр.). ѕо характеру кашель дел€т на продуктивный («влажный»), если он сопровождаетс€ выделением мокроты, и непродуктивный («сухой»), если выделени€ мокроты нет. ¬прочем, подобные делени€ €вл€ютс€ в значительной степени условными, и данные характеристики кашл€ не взаимоисключающие. —ледует подчеркнуть, что у детей, особенно первых лет жизни, непродуктивный кашель чаще обусловлен повышенной в€зкостью мокроты, нарушением ее «скольжени€» по бронхам, недостаточной работой мышц бронхов. ѕоэтому, внешне выделени€ мокроты нет, хот€ она образуетс€. ѕроисхождение кашл€ можно предположить, анализиру€ его характер. “ак, сухой громкий, отрывистый (лающий) кашель возникает при воспалении гортани, трахеи; судорожный кашель с быстро следующими друг за другом толчками, прерывающимис€ шумным выдохом, привод€щий к рвоте наблюдаетс€ при таком инфекционном заболевании, как коклюш; на фоне свист€щего дыхани€ – при бронхиальной астме. јнализиру€ характер продуктивного кашл€, следует обращать внимание на особенности мокроты. “ак, кашель с отделением светлой мокроты, приобретающей желто-зеленый цвет в периоды обострени€, возможен при хроническом бронхите, мокрота с примесью крови бывает, например, при туберкулезе легких и т.д.
ак возникает кашель
¬оздействие любого повреждающего фактора (как инфекционного, так и неинфекционного) на слизистые оболочки дыхательных путей вызывает острое воспаление, ѕри этом значительно увеличиваетс€ количество и площадь распространени€ клеток, выдел€ющих мокроту. ѕовышаетс€ ее количество и в€зкость, что вызывает нарушение подвижности слизи и затруднение ее выделени€. ¬ результате развиваетс€ кашель, физиологическа€ роль которого состоит в очищении дыхательных путей от всего, что в них скапливаетс€. ¬оспаление слизистой оболочки дыхательных путей всегда сопровождаетс€ снижением функций бронхов, а затем и легких. ќрганизм больного ребенка не получает достаточного количества кислорода, что приводит к нарушению многих обменных процессов. —нижаетс€ местна€ иммунологическа€ защита дыхательных путей, а это чревато зат€жным течением воспалительного процесса и может способствовать его хронизации.
огда кашель опасен:
* внезапно возникший и непрекращающийс€;
* с хрипами, которые слышны на рассто€нии;
* ночной, приступообразный;
* с примесью крови;
* с мокротой зеленого цвета;
* развившийс€ на фоне ќ–¬», и длительностью более 3-х недель.
“ребуетс€ немедленно обратитьс€ за медицинской помощью. ѕоказано углубленное обследование ребенка. —рочный вызов врача даже при малейших признаках заболевани€ необходим всем дет€м до года, дет€м с т€желыми хроническими заболевани€ми, а также при наличии у ребенка высокой температуры (выше 38° с) или одышки.
ƒиагностика
≈сли вы решили обратитьс€ к специалистам по поводу кашл€ у малыша, начать общение следует с педиатра. Ќа приеме врач вы€снит, как долго ребенка беспокоит кашель, при этом сухой он или влажный (цвет и консистенци€ мокроты), в какое врем€ суток возникает (ночью или днем), сопровождаетс€ ли кашель приступом удушь€, не ел ли ребенок орехи или не играл ли мелкими детал€ми, которые мог бы проглотить, повышалась ли температура, имеетс€ ли зависимость кашл€ от погоды, физической нагрузки, загр€знени€ воздуха или контакта с возможными аллергенами (домашн€€ пыль, шерсть животных, пыльца растений), страдает ли кто-нибудь в семье аллергическими заболевани€ми, кур€т ли члены семьи и пр. Ќазначаютс€ дополнительные исследовани€ (рентгенологическое исследование грудной клетки, рентгенологическое исследование придаточных пазух носа), часть из которых провод€т только в специализированных медицинских учреждени€х. Ќапример, при подозрении на наличие в бронхах инородного тела или при частых бронхитах или пневмони€х, дл€ вы€снени€ причин их повторени€ провод€т бронхоскопию (исследование бронхов с помощью бронхоскопа – устройства, похожего на шланг и снабженного миниатюрной видеокамерой, изображение с которой передаетс€ на монитор) или бронхографию (рентгенологическое исследование бронхов с контрастным веществом). “акже могут быть проведены микробиологическое исследование мокроты, вы€вление в крови антител к вирусам и другим микроорганизмам, провоцирующим кашель, вы€вление аллергенов и пр. ƒалее, могут понадобитьс€ консультации других специалистов: аллерголога, отоларинголога, кардиолога и пр.
Ћечение
Ћечение заболевани€, сопровождающегос€ кашлем должно проводитьс€ под контролем врача. “ерапию надо начинать при первых признаках заболевани€. сожалению, «золотой пилюли», спасающей от всех бед не существует. ѕоэтому лечение должно быть комплексным и направлено, на устранение причины болезни, а также ее симптомов и на повышение защитных сил организма. –ежим больного ребенка должен быть щад€щим, однако не стоит значительно ограничивать двигательную активность маленького пациента. ƒвижени€ улучшают очищение бронхов от скопившейс€ слизи, ускор€ют выздоровление. ≈сли ребенок хочет играть - поиграйте с ним вместе, конечно это не должны быть чрезмерно активные игры (бег, прыжки и пр.), предпочтительней более спокойные игры. √рудного ребенка полезно чаще брать на руки, очень нежно похлопыва€ по спинке. ƒиета должна быть щад€щей. ≈сли малыш отказываетс€ от еды - не заставл€йте его, а предложите легкую, но достаточно калорийную пищу: желе, кисель, теплый молочный коктейль, фруктовое пюре. Ќе беда, если 2-3 дн€ кроха ест меньше обычного. ј вот пить об€зательно надо много. ∆идкость улучшает выведение токсинов из организма, способствует разжижению и удалению мокроты. ѕриготовьте ребенку любимые напитки, соки, предложите пить их из забавной кружки-непроливайки или через трубочку, игра€, напоите малыша. ќсновными методами лечени€ кашл€ у детей с ќ–¬» €вл€ютс€ меропри€ти€, направленные на разжижение и удаление мокроты. ƒл€ лучшего отхождени€ мокроты необходимо увлажнить воздух в комнате, где находитс€ ребенок. ¬ холодное врем€ года в помещении с центральным отоплением на батарею можно положить влажное полотенце или простынь. Ќо лучше использовать специальный электроприбор - увлажнитель воздуха. —ейчас имеетс€ огромный выбор препаратов, способствующих уменьшению в€зкости (муколитические препараты) и улучшающих отхаркивание (отхаркивающие средства) мокроты. акие из них предпочесть? ѕри кашле, по€вившемс€ на фоне ќ–¬» можно рекомендовать отхаркивающие средства растительного происхождени€: отвары мать-и-мачехи, багульника, дев€сила (их готов€т на вод€ной бане в соответствие с инструкцией), сок черной редьки с медом, сок подорожника, экстракт плодов аниса и тимь€на. этой же группе относ€тс€ препараты термопсиса, алтей, солодка, эфирные масла. ’орошо зарекомендовали себ€ препараты из листьев плюща (ѕ–ќ—ѕјЌ, √≈ƒ≈Ћ» —). ƒействующим началом перечисленных растительных средств €вл€ютс€ алкалоиды и сапонины - вещества, делающие бронхиальную слизь более жидкой, увеличивающие ее количество, усиливающие сокращение бронхов и способствующие отхаркиванию мокроты. Ќо не следует переоценивать значение и возможности растительных препаратов. »х действие непродолжительно, необходимы частые приемы малых доз, т.к. повышение разовой дозы вызывает тошноту и рвоту. тому же, лекарственные средства этой группы могут значительно увеличить объем мокроты, который маленькие дети не в состо€нии самосто€тельно откашл€ть, что приводит к значительному нарушению дренажной функции бронхов. ≈сли у ребенка на 3-4 день болезни кашель не стал влажным, отхаркивание мокроты затруднено, необходимо начать лечение современными синтетическими муколитическими препаратами. ’орошо зарекомендовал себ€ препарат ацетилцистеин (ј÷÷, ћ” ќЅ≈Ќ≈, ‘Ћ”»ћ”÷»Ќ). ѕрепарат хорошо и быстро разжижает мокроту, гной, слизистое отдел€емое из носа, обладает противовоспалительным действием. –азработаны специальные формы дл€ детей-дошкольников - ј÷÷-100. ѕрепарат легко раствор€етс€ в воде, имеет при€тный вкус. ƒлительность курса зависит от характера и течени€ заболевани€ дыхательных путей и составл€ет при острой патологии 3-14 дней, при хронических заболевани€х – 2-3 недели. ѕри необходимости курсы лечени€ могут быть повторены. ќдним из лучших муколитиков нового поколени€ €вл€етс€ амброксол (јћЅ–ќЅ≈Ќ≈, јћЅ–ќ√≈ —јЋ, Ћј«ќЋ№¬јЌ). јмброксол хорошо разжижает мокроту и имеет болеевыраженный отхаркивающий эффект, обладает противовоспалительным действием, усиливает местный иммунитет. ¬ажной особенностью данного препарата €вл€етс€ способность увеличивать содержание сурфактанта в легких – вещества поддерживающего поверхностное нат€жение легких и улучшающее их раст€жимость, что опосредованно улучшает отхаркивание мокроты. ¬озможно применение амброксола с первых мес€цев жизни ребенка, даже у недоношенного. ƒлительность курса лечени€ составл€ет от 1 до 3-4 недель в зависимости от эффекта и характера процесса. ¬сем известный Ѕ–ќћ√≈ —»Ќ также хорошо разжижает мокроту, улучша€ ее эвакуацию. ѕрепарат сравнительно недорогой, имеет детские формы, однако по эффективности уступает ацетилцистеину и амброксолу. —уществуют препараты, обладающие не только муколитическим эффектом, но и восстанавливающие нормальную активность клеток слизистой оболочки бронхов, вырабатывающих секрет. ќни называютс€ мукорегул€торы. —реди препаратов этой группы наиболее известны средства на основе карбоцистеина (Ѕ–ќЌ ј“ј–, ћ” ќƒ»Ќ, ћ” ќѕ–ќЌ“). ќднако на фоне их приема у ребенка может по€витьс€ склонность к запорам. —ледует особо остановитьс€ на противокашлевых препаратах, т.е. средствах подавл€ющих кашлевой рефлекс. Ќеобходимость в подавлении кашл€ у детей возникает крайне редко. Ѕолее того, при наличии у ребенка повышенной продукции в€зкого секрета, использование противокашлевого препарата может значительно ухудшить дренажную функцию бронхов, увеличить веро€тность вторичного инфицировани€, усугубить дыхательную недостаточность. противокашлевыми препаратам относ€т лекарственные средства центрального действи€, вли€ющие на кашлевой центр головного мозга (наркотические – ќƒ≈»Ќ и ненаркотические – √Ћј”¬≈Ќ“, “”—”ѕ–≈ —, —»Ќ≈ ќƒ) и периферического действи€, блокирующие нервные окончани€ в слизистых оболочках трахеобронхиального дерева (Ћ»Ѕ≈ —»Ќ). Ќазначение противокашлевых препаратов (ненаркотических!) может быть оправданным в тех случа€х, когда у ребенка отмечаетс€ мучительный сухой кашель, привод€щий к рвоте, возникновению боли в грудной клетке, нарушению сна и аппетита, например, при коклюше. ќт их самосто€тельного использовани€ следует воздержатьс€. “акже решить вопрос о целесообразности применени€ комбинированных препаратов, в состав которых вход€т, в том числе, и противокашлевые компоненты (√≈ —јѕЌ≈¬ћ»Ќ, Ћќ–≈…Ќ, —“ќѕ“”——»Ќ) может только врач. Ќередко они противопоказаны дошкольникам. ј использование комбинированных препаратов, содержащих эфедрин (Ѕ–ќЌ’ќЋ»“»Ќ, —ќЋ”“јЌ) возможно только в редких случа€х выработки обильной жидкой мокроты, т.к. эфедрин обладает «подсушивающим» эффектом. ”читыва€, что воспаление €вл€етс€ основным механизмом в развитии респираторных заболеваний, сопровождающихс€ кашлем, противовоспалительные препараты, безусловно, оказывают положительное воздействие. ¬ последние годы в качестве противовоспалительного средства при острых и хронических заболевани€х органов дыхани€ у детей любого возраста успешно примен€етс€ фенспирид (Ё–≈—ѕјЋ), который опосредованно улучшает отхождение мокроты. јнтибиотики при наличии кашл€ у детей используютс€ далеко не всегда. “олько врач может решить вопрос о целесообразности антибактериальной, противовоспалительной и некоторых других видов терапии при кашле у детей. Ёто же замечание относитс€ и к препаратам, расшир€ющим просвет бронхов – бронхолитикам. ≈сли кашель €вл€етс€ про€влением обструкции (сужени€) бронхов, например, при бронхиальной астме, в качестве бронхолитической терапии у детей используют ингал€ционные формы β2-агонистов короткого действи€ (—јЋ№Ѕ”“јћќЋ, ¬≈Ќ“ќЋ»Ќ), антихолинэргические препараты (ј“–ќ¬≈Ќ“) или их сочетание - Ѕ≈–ќƒ”јЋ, а также теофиллины короткого действи€ (Ё”‘»ЋЋ»Ќ). »нгал€ции ¬ педиатрической практике при комплексном лечении заболеваний, сопровождающихс€ кашлем, можно сочетать различные методы поступлени€ препаратов. “ак нар€ду с использованием таблеток и сиропов с давних времен в лечении органов дыхани€ примен€ют ингал€ции. ¬о врем€ ингал€ции происходит непосредственное воздействие лекарственного вещества на слизистую оболочку дыхательного тракта, дыхательную мускулатуру и нервные окончани€, что способствует разжижению мокроты, уменьшению спазма бронхов, прекращению кашл€. ѕаровые ингал€ции - самые простой и эффективный метод лечени€, которое можно провести дома. ѕаровые ингал€ции эффективны только при заболевани€х верхних дыхательных путей. “ак ингал€ции раствора бикарбоната натри€ (питьевой соды; на 1 литр воды 4 чайные ложки) или щелочных минеральных вод типа «Ѕоржоми» помогут при непродуктивном, нав€зчивом кашле у детей[2]. Ќеобходимо строго соблюдать меры безопасности при проведении ингал€ии, никогда не оставл€ть ребенка без присмотра. ƒет€м ингал€ции с кип€щей водой ѕ–ќ“»¬ќѕќ ј«јЌџ. ƒл€ ребенка до года температура воды при ингал€ции должна быть не больше 30° —, а дл€ старших детей - 30-40°—. ¬оду необходимой температуры заливают в чайник с узким горлышком. ƒелают воронку из картона и надеваетс€ на носик чайника. ѕровер€ют температуру пара на себе и начинают процедуру, продолжительность – 1-3 минуты, 1-2 раза в день. ¬ насто€щее врем€ в медицинской практике все более возрастает интерес к проведению ингал€ционной терапии с помощью небулайзеров (от латин. - туман, облако) - ультразвуковые и компрессионные ингал€торы, которые генерируют аэрозольное облако, состо€щее из микрочастиц ингалируемого раствора. преимуществам небулайзерной терапии относ€тс€: легко выполнима€ техника ингал€ции, возможность проведени€ процедуры у младенцев и детей раннего возраста (через маску), доставка более высокой дозы ингалируемого вещества за короткий период времени и обеспечение проникновени€ его в плохо вентилируемые участки бронхов. ќбщий объем ингалируемого вещества составл€ет 3-4 мл (при необходимости лекарственный препарат разбавл€ют физиологическим раствором), врем€ ингал€ции - 5-7 минут. —ледует помнить, что небулайзер лучше использовать у детей с бронхиальной астмой, бронхитом, пневмонией. ћассаж ¬ комплексном лечении кашл€ у детей в домашних услови€х можно рекомендовать легкий массаж грудной клетки (дл€ улучшени€ отхождени€ мокроты особенно хороши похлопывающие, постукивающие движени€) и рефлексогенных зон (например, ступней). ѕроведение массажа с растительным бальзамом (ƒќ “ќ– ћќћ, Ѕ–ќЌ’» ”ћ) увеличит его эффективность.
ѕрофилактика кашл€
„тобы ребенок реже болел простудными заболевани€ми его необходимо закал€ть. Ќачинать закаливание нужно с первых дней жизни. ¬оздушные ванны, водные процедуры будут очень полезны малышу. Ќе перегревайте ребенка, не одевайте на него много теплых вещей. ≈сли ступни и ладошки у крохи сухие и теплые - одежда выбрана правильно. ќчень эффективно ежедневное обливание ножек ребенка прохладной водой. Ћетом полезно побегать по траве босиком, а зимой намочите полотенце в соленой воде (1 столова€ ложка соли на литр теплой воды), хорошо его отожмите и постелите на пол - пусть малыш попрыгает по нему, затем разотрите ступни[3]. ¬оздействие на рефлексогенные зоны стоп стимулирует работу иммунной системы. ¬ любое врем€ года больше времени проводите на свежем воздухе. Ќикогда не курите в присутствии ребенка! ¬ холодное врем€ года, во врем€ вспышек вирусных инфекций, постарайтесь не посещать многолюдных меропри€тий. ≈сли в семье кто-то заболел – желательно изолировать больного, об€зательно выделите ему отдельную посуду. ѕри невозможности изол€ции, при контакте с ребенком следует надевать марлевую пов€зку. ѕолноценное питание, богатое витаминами, укрепит здоровье вашего ребенка. «имой и весной малышам хорошо провести 2-3 мес€чный курс поливитаминов с макро- и микроэлементами. „асто болеющим дет€м, а также всем дет€м в период повышенной опасности возникновени€ ќ–¬» можно рекомендовать прием растительных препаратов, укрепл€ющих защитные силы организма. Ёто препараты, изготовленные из растени€ эхинаце€ пурпурна€ (»ћћ”ЌјЋ), настойки женьшен€, элеутерококка, заманихи, родиолы розовой. ѕрофилактический курс обычно составл€ет 3-4 недели, рекомендуетс€ примен€ть дет€м старше года. Ѕольным с рецидивирующими и хроническими заболевани€ми органов дыхани€ показано санаторно-курортное лечение. “аким образом, эффективна€ терапи€ кашл€ у детей должна заключатьс€ не в его подавлении, а по сути в усилении, при условии перевода кашл€ из непродуктивного («сухого») в продуктивный. Ёто, в конечном счете, и приводит к улучшению функции бронхов, восстановлению проходимости дыхательных путей, устранению раздражени€ слизистой оболочки бронхов, прекращению кашлевого рефлекса. ќднако кашель может сопутствовать очень большому количеству заболеваний, поэтому своевременный и правильно установленный диагноз €вл€етс€ основным залогом успешного лечени€ кашл€ у детей.
[1] Ѕронхиальна€ астма (Ѕј) - хроническое аллергическое воспалительное заболевание бронхов, при котором нарушаетс€ их проходимость (это €вление называетс€ бронхиальной обструкцией), возникают приступы затрудненного дыхани€ и удушь€, сопровождающиес€ свист€щими хрипами, чувством стеснени€ в груди, а также кашлем, который бывает особенно мучителен по ночам или ранним утром. —тать€ « огда дышать невмоготу. Ѕронхиальна€ астма у ребенка», є 11 и 12, 2005 г.
|
ќ безопасном применении жаропонижающих средств у детей |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
¬. . “аточенко
Ќ»» педиатрии Ќаучного центра здоровь€ детей –ћЎ
∆аропонижающие лекарственные средства - препараты, наиболее часто используемые дл€ лечени€ детей как педиатрами, так и родител€ми. Ётому способствуют бытующие представлени€ об опасности высокой температуры и доступность безрецептурных препаратов этой группы. ћассовое применение некоторых из этих препаратов обусловливает возникновение заметного числа осложнений, порой т€желых, поэтому актуальны как поиск наиболее безопасных из этих средств, так и сужение показаний к их применению. “ака€ постановка вопроса особенно своевременна в услови€х широкого рекламировани€ препаратов этой группы, нередко создающего у родителей неверное представление об их лечебных свойствах и цел€х применени€.
ѕоказани€ к назначению жаропонижающих средств
ѕовышение температуры имеет защитный характер дл€ больного, поскольку многие микроорганизмы снижают темпы размножени€ при повышенной температуре; оно стимулирует иммунную систему, в частности продукцию интерферона. —нижение иммунного ответа под вли€нием жаропонижающих средств, в частности, нагл€дно продемонстрировано замедлением клиренса мал€рийных паразитов [1].
ѕроведенные нами и другими авторами исследовани€ показали, что применение жаропонижающих средств не сокращает общей длительности лихорадочного периода у детей с разными формами ќ–¬» и не вли€ет на течение других детских инфекций.
ѕовышение температуры сопровождаетс€ ускорением обменных процессов и усилением потерь жидкости, однако опасность лихорадочной реакции во многом преувеличена. ѕри большинстве инфекций максимум температуры устанавливаетс€ в пределах 39,5-40,0о—, что не грозит стойкими расстройствами здоровь€. »менно поэтому преморбидно здоровым дет€м в соответствии с установками ¬ќ« не рекомендуетс€ вводить жаропонижающие средства при температуре ниже 39,0-39,5о—.
” детей из групп риска (с хроническими заболевани€ми сердца, некоторыми метаболическими болезн€ми, с неврологической патологией, с фебрильными судорогами в анамнезе) оправдано использование жаропонижающих и при более низкой температуре. ним можно добавить больных, у которых лихорадка сопровождаетс€ мышечными и головными бол€ми, а также детей первых 2 мес€цев жизни, которые хуже перенос€т температуру, чем более старшие дети. ¬ этих группах допустимо назначать жаропонижающие при температуре 38,0-38,5о—. Ёти средства об€зательны, нар€ду с другими мерами (растирание кожи, инфузии дезагрегантов), при развитии так называемой злокачественной гипертермии, сопровождающейс€ спазмом кожных сосудов и нарушени€ми микроциркул€цин.
–ационализаци€ использовани€ жаропонижающих у детей врачами и родител€ми должна базироватьс€ не только на более строгом подходе к их назначению, но и на снижении частоты введени€ этих препаратов. ѕриведенные ниже рекомендации к применению жаропонижающих были выработаны в течение многих лет работы.
ќсновным правилом должно €вл€тьс€ назначение жаропонижающего препарата лишь при повышении температуры до 39,0о— и выше; этот уровень может быть снижен на 1о— дл€ детей указанных выше групп риска. ќднако, согласно нашим исследовани€м, в амбулаторных услови€х жаропонижающие получают 96% детей с ќ–«, в том числе 92% больных с субфебрильной температурой.
∆аропонижающие не должны назначатьс€ дл€ регул€рного "курсового" приема 2-4 раза в день вне зависимости от уровн€ температуры. ѕри такой "курсовой" тактике резко измен€етс€ температурна€ крива€, что может создать картину ложного благополучи€, а это чревато гиподиагностикой пневмонии или другой бактериальной инфекции, основным признаком которых часто бывает лишь упорна€ лихорадка [2,3]. ѕоэтому рекомендовать дополнительную дозу жаропонижающих следует лишь после повторного подъема температуры до указанного выше уровн€; при таком подходе редко понадобитс€ использование более 2 доз в день, что снижает опасность передозировки препаратов.
∆аропонижающие средства не следует назначать дет€м, получающим антибактериальные средства, поскольку они затрудн€ют оценку эффективности последних; нередко единственным признаком эффективности антибактериального лечени€ €вл€етс€ снижение температуры.
¬ысказываема€ иногда рекомендаци€ о длительности применени€ жаропонижающих без консультации врача (3 дн€ у детей до 6 лет и 5 дней у более старших) представл€етс€ необоснованной. ѕоказано, что лихорадка выше 38о— более 3 дней - весьма чувствительный и специфичный диагностический признак пневмонии, и в св€зи с этим консультаци€ врача и назначение иных лекарственных средств, возможно антибиотиков, €вл€ютс€ необходимыми [4].
¬ыбор препарата
ѕри выборе жаропонижающего препарата дл€ использовани€ у детей следует учитывать его безопасность, удобство применени€ (т.е. наличие детских лекарственных форм и дробных дозировок дл€ разных возрастных групп), стоимость препарата.
»з списка жаропонижающих ввиду их токсичности должны быть исключены амидопирин, антипирин, фенацетин (последний входит в состав свечей ÷ефекон). ƒл€ клинического применени€, таким образом, пригодны только ацетилсалицилова€ кислота (аспирин), метамизол (анальгин), ибупрофен и парацетамол.
ќбщим дл€ всех жаропонижающих €вл€етс€ способность подавл€ть синтез простагландинов, с чем и св€заны их основные нежелательные эффекты - эрозии желудка, желудочные кровотечени€, "аспиринова€" астма. ¬ наименьшей степени это наблюдаетс€ при применении парацетамола, обладающего в основном центральным действием и соответственно наименьшим противовоспалительным действием, например при артритах [5].
јцетилсалицилова€ кислота у детей с гриппом, ќ–¬» и ветр€ной оспой способна вызывать синдром –е€, что послужило основанием дл€ запрета ее применени€ у детей до 15 лет с острыми заболевани€ми с начала 80-х годов во многих странах. сожалению, в –оссии до сего времени не реализовано предложение (как в большинстве стран мира) о маркировке содержащих ацетилсалициловую кислоту препаратов соответствующей предостерегающей надписью.
»бупрофен зарегистрирован в –оссии в детской форме. ак жаропонижающее средство, ибупрофен по силе действи€ близок ацетилсалициловой кислоте и парацетамолу, даже при применении его в более низких дозах. ќднако частота побочных €влений при его применении (диспепсические €влени€, желудочные кровотечени€, снижение почечного кровотока и др.) выше и достигает 20% (против 6% дл€ парацетамола) в большой серии наблюдений [5].
ћетамизол, помимо других побочных эффектов, свойственных производным пиразолона, обладает угнетающим действием на кроветворение, что послужило причиной его официального запрещени€ во многих странах; его рутинное применение в качестве "домашнего" жаропонижающего не может быть рекомендовано.
ѕарацетамол, таким образом, фактически остаетс€ жаропонижающим средством, не имеющим более безопасной альтернативы дл€ лечени€ детей.
ƒозировка парацетамола
¬ разовой дозе 10-15 мг/кг веса тела в растворе внутрь парацетамол вызывает снижение температуры тела на 1-1,5о—. ≈го жаропонижающее действие в этой дозе вполне сопоставимо с действием ибупрофена и ацетилсалициловой кислоты, и лишь при температуре выше 40о— оно более кратковременно, чем у последней.
–азова€ доза парацетамола 10-15 мг/кг внутрь рекомендована ¬ќ«, при этом его уровень в крови лишь незначительно (и не у всех детей) превышает нижнюю границу "жаропонижающего" диапазона (10-20 мкг/мл). ћеньшие дозы препарата не дают жаропонижающего эффекта.
¬ отношении суточных доз парацетамола существуют большие расхождени€, в основном рекомендуютс€ дозы от 30 мг/кг/сутки (‘ранци€) до 65 мг/кг/сутки (—Ўј и р€д других стран).
ѕарацетамол у детей считаетс€ менее гепатотоксичным, чем у взрослых; большинство случаев касаетс€ передозировок препарата при "курсовом" методе его применени€. –ечь идет обычно о дозах, намного превышающих суточную дозу в 60 мг/кг, т.е. о дозах до 420 мг/кг/сутки, причем более половины детей получали препараты, дозированные дл€ взрослых. 1991 г. в литературе было описано всего 7 летальных случаев, св€занных с применением парацетамола, в 1998 г. - 27.
¬ литературе имеютс€ лишь единичные описани€ токсичности разовых доз парацетамола у детей, токсический эффект про€вл€етс€ при концентрации препарата в крови выше 150 мкг/мл. Ѕолезни печени, прием активаторов печеночных оксидаз, а у взрослых - алкогол€ повышают токсичность парацетамола. ѕри длительном применении описаны случаи нефротоксичности.
— целью предотвращени€ токсичности парацетамола родители ребенка, должны при применении препарата соблюдать следующие правила:
* парацетамол должен примен€тьс€ только как жаропонижающее, а не как обезболивающее средство;
* его применение оправдано только при температуре 38-39о— и выше; дет€м в возрасте до 3 мес€цев не рекомендуетс€ назначать парацетамол без консультации с врачом;
* общеприн€той разовой дозировкой парацетамола €вл€етс€ 10-15 мг/кг внутрь;
* разова€ доза парацетамола в свечах - 15-20 мг/кг, эффект при их применении наступает позже;
* "курсовое" лечение парацетамолом недопустимо, вводить повторную его дозу следует лишь при новом подъеме температуры;
* длительность применени€ парацетамола без консультации с врачом не должна превышать 3 дней. —охранение лихорадки более 3 дней делает весьма веро€тным диагноз бактериальной инфекции и, возможно, требует назначени€ ангибактериальных средств.
|
—амое лучшее лекарство от кашл€ дл€ детей ложка меда на ночь |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]

такому выводу пришли американские ученые из медицинского университета в ѕенсильвании, исследовав более 100 детей с инфекци€ми верхних дыхательных путей в возрасте до 6 лет
ѕо мнению специалистов, мед €вл€етс€ самым эффективным средством против кашл€, так как он действует сразу в трех направлени€х: обволакивает горло, см€гчает его и снимает раздражение.
ќднако ученые предостерегают, что дет€м до 1 года мед давать нельз€, так как это может привести к развитию ботулизма
|
—ќ¬–≈ћ≈ЌЌџ≈ ј—ѕ≈ “џ “≈–јѕ»» ќ–« ” ƒ≈“≈… |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
—уществует ошибочное мнение, что ќ–« можно не лечить – заболевание «пройдет» самосто€тельно. ќднако респираторные инфекции без адекватного лечени€ часто принимают осложненное или хроническое течение, легкий насморк может закончитьс€ т€желой пневмонией или синуситом. ќ–« могут вызвать и обострение хронических заболеваний, таких как бронхиальна€ астма, гломерулонефрит, заболевани€ сердца и др. —воевременна€ терапи€ ќ–« способствует более быстрому выздоровлению и предупреждает развитие осложнений. Ѕезусловно, лечение ќ–« должно быть комплексным и строитьс€ индивидуально в каждом конкретном случае.
”читыва€ вирусную и вирусно-бактериальную этиологию ќ–«, основу этиотропной терапии должны составл€ть противовирусные и антибактериальные средства. “ем не менее, как показали многочисленные клинические исследовани€, назначение этих групп препаратов требует строго дифференцированного подхода.
ѕротивовирусна€ терапи€. »звестно, что до насто€щего времени не существует высокоэффективных и безопасных химиопрепаратов в отношении большинства респираторных вирусов. “ак, римантадин (–емантадин)1 и јльгирем (сочетание римантадима с альгинатом) обладают активностью в основном только по отношению к вирусу гриппа ј, поэтому показанием к их назначению €вл€етс€ установленна€ или высоко веро€тна€ гриппозна€ этиологи€ болезни в сочетании с высоким риском неблагопри€тного исхода заболевани€. ѕри т€желой (угрожающей жизни) –—-инфекции, протекающей с €влени€ми бронхиолита или пневмонии, используетс€ нуклеотидный аналог гуанозина – рибавирин, который вводитс€ ингал€ционно (через не-булайзер) в течение 18 ч в дозе до 20 мг/мл в сутки 3–7 дней. ќднако следует помнить, что рибаверин, как и римантадин, дает достаточно большое число побочных эффектов, среди которых анеми€, поражение печени и почек. ѕоэтому его назначение может быть оправдано только т€желым течением вирусной инфекции и высоким риском неблагопри€тного (летального) исхода болезни.
ƒостаточно широкое применение при вирусных респираторных инфекци€х нашли препараты интерферона и иммуномодул€торы. ѕрепараты интерферона эффективны в лечении ќ–«, их использование преп€тствует развитию и прогрессированию инфекционного процесса. „аще препараты интерферона дет€м с ќ–¬» ввод€т ректально или местно, в виде мазей, капель, гел€, ингал€ций. ¬ последние годы человеческий лейкоцитарный интерферон дл€ профилактики и лечени€ ќ–« у детей стали использовать реже, наиболее эффективными и безопасными у детей €вл€ютс€ препараты рекомбинантного интерферона (виферон, гриппферон). ѕри этом установлено, что комбинаци€ рекомбинантного интерферона-α2b с витаминами — и ≈ (¬иферон) дает более выраженный противовирусный и иммуномодулирующий эффекты, обладает мембраностабилизирующей и антиоксидантной активностью. ¬иферон можно назначать дет€м с первых дней жизни, в том числе недоношенным. ѕоказанием к использованию интерфе-ронов €вл€етс€ широкий спектр респираторных вирусных инфекций: рино-, корона-, –—- и аденовирусные инфекции, грипп и парагрипп.
»ммунокорригирующие и иммуномодулирующие препараты при ќ–« оказывают как профилактическое, так и лечебное действие. »меютс€ убедительные данные о высокой эффективности при лечении детей с гриппом и ќ–¬» индукторов эндогенного интерферона (амиксин, арбидол, циклоферон). ѕри этом арбидол может быть использован у детей с 2-летнего возраста, циклоферон разрешен дл€ применени€ у детей старше 4 лет, амиксин – только у детей старше 7 лет. »з группы индукторов синтеза интерферона у детей старше 6 мес жизни примен€ют гомеопатический препарат јнаферон детский, действие которого основано на введении сверхмалых доз антител к интерферону-γ.
Ѕезусловно, синтетические иммуностимул€торы, препараты тимического происхождени€ и некоторые другие оказывают выраженное действие на иммунную систему, однако решение о необходимости их применени€, особенно у детей, должно приниматьс€ только после уточнени€ типа дисфункции иммунной системы и при наличии четких клинико-иммунологических показаний. ѕри этом сама терапи€ должна проводитьс€ при об€зательном клиническом мониторинге и иммунологическом контроле. ¬ то же врем€ назначение растительных адаптогенов (например, препаратов из эхинацеи пурпурной), бактериальных лизатов и их синтетических аналогов (бронхомунал, »–—-19, ликопид и др), рибомунила (в состав которого вход€т не лизаты бактерий, а их рибосомы и фрагменты клеточной стенки, что повышает его эффективность и безопасность) не требует предварительного иммунологического обследовани€, эти препараты характеризуютс€ хорошей переносимостью, что позвол€ет значительно расширить возможности фармакологической иммунокоррекции, в том числе и при оздоровлении часто болеющих детей.
јнтибактериальна€ терапи€ системными антибиотиками при ќ–« малоэффективна и показана не более чем в 10% всех случаев заболевани€. Ќазначение системного антибиотика без должных оснований повышает риск побочных €влений, нарушает микробиоценоз, способствует снижению иммунитета и распространению лекарственной резистентности. ћестна€ антибактериальна€ терапи€ обеспечивает непосредственное воздействие на очаг инфекции, создает оптимальную концентрацию препарата и не имеет системных побочных эффектов. ќдним из лучших местных антибактериальных препаратов дл€ лечени€ ќ–« у детей и взрослых €вл€етс€ фюзафюнжин (Ѕиопарокс), который уникален благодар€ своему двойному действию: антибактериальному и противовоспалительному. Ѕиопарокс можно использовать у детей с 2,5 лет, он не противопоказан беременным и корм€щим женщинам. ѕротивовоспалительное действие позвол€ет оценить клинический эффект препарата уже в первые часы его применени€: уменьшаетс€ отек слизистых, восстанавливаетс€ носовое дыхание, уменьшаетс€ боль в горле. ѕротивовоспалительное действие обеспечивает эффективность биопарокса при всех вирусных респираторных инфекци€х, включа€ грипп. — другой стороны, биопарокс обладает высокой антибактериальной активностью в отношении большинства бактериальных возбудителей респираторных инфекций. ѕрименение биопарокса предупреждает бактериальную и грибковую суперинфекцию при ќ–«. Ќазначение биопарокса эндоназально уменьшает необходимость в использовании местных сосудосуживающих препаратов, которые при частом применении вызывают выраженную сухость и нарушают защитный барьер слизистой оболочки носа.
ѕоказанием к назначению системных антибиотиков €вл€етс€ развитие €вно бактериального воспалительного процесса в дыхательных пут€х (гнойного среднего отита, гнойного синусита, острого бактериального тонзиллита (ангины), паратонзиллита, эпиглоттита, обструктивного ларингита с €влени€ми стеноза гортани 2–3-й степени, острого гнойного трахеобронхита/бронхита, пневмонии). Ќа бактериальную природу респираторной инфекции с большой веро€тностью указывают: длительна€, более 3 дней, фебрильна€ лихорадка; одышка без бронхообструкции; асимметри€ хрипов; по€вление гнойных налетов и гнойного или слизисто-гнойного отдел€емого; наличие лейкоцитоза, нейтрофилеза со сдвигом влево. —истемна€ антибактериальна€ терапи€, как правило, антибиотиками макролидами показана при респираторных инфекци€х, вызванных «атипичными» возбудител€ми (хламиди€ми, микоплазмами, легионеллами и пр.).
««олотым стандартом» антибактериальной терапии ќ–« бактериальной природы €вл€етс€ назначение β-лактамных антибиотиков: пенициллинов и цефалоспоринов 1–3-го поколени€. »з группы пенициллинов при респираторной инфекции в основном используетс€ амоксициллин (флемоксин), который оказывает бактерицидное действие на стрептококки, включа€ стрептококк пневмонии (пневмококк), некоторые виды стафилококков и грамотрицательных бактерий, включа€ гемофильную палочку и моракселлу катарралис. јмпициллин, ранее широко используемый в практическом здравоохранении, в насто€щее врем€ тер€ет свое значение в св€зи с нарастанием резистентности к нему респираторных патогенов, а также из-за невысокой биодоступности (низкой всасываемости из желудочно-кишечного тракта). ƒругой широко известный антибиотик пенициллинового р€да – оксациллин – обладает узким спектром воздействи€: он в основном подавл€ет рост и размножение стафилококков. ѕоэтому его использование ограничиваетс€ только теми случа€ми, когда с большой веро€тностью можно думать именно о стафилококковой этиологии болезни.
Ќо все пенициллины легко разрушаютс€ бета-лактамазами пневмококка, гемофильной палочки и моракселлы. “ак называемые ингибиторзащищенные пенициллины: амоксициллин клавуланат (аугментин, амоксиклав, флемоклав) за счет введени€ в их формулу ингибитора бета-лактамаз клавулановой кислоты обладают намного более высокой эффективностью по отношению к таким возбудител€м, как гемофильна€ палочка и моракселла катарралис. ѕо отношению к пневмококку они также более активны. Ќо препараты пенициллиновой группы не оказывают воздействи€ на внутриклеточные возбудители – хламидии, микоплазмы, легионеллу. роме того, они нередко вызывают аллергические реакции и оказывают неблагопри€тное воздействие на кишечный микробиоценоз.
Ќар€ду с β-лактамными антибиотиками большое место в лечении респираторной инфекции занимают макролидные препараты, которые активны в отношении большинства видов стрептококков, включа€ пневмококки, части штаммов стафилококков, атипичных возбудителей, а также таких возбудителей инфекционных заболеваний детского возраста, как коклюш и дифтери€. ƒоказана низка€ эффективность макролидов в отношении гемофильной палочки. ¬ то же врем€ антибиотики этой группы не вли€ют на кишечные бактерий, энтерококки и р€д анаэробов, что делает их интактными по отношению к аэробному и анаэробному компонентам нормального биоценоза кишечника. “о есть макролиды не способны оказывать сколько-нибудь заметного вли€ни€ на микрофлору кишечника, нарушать ее колонизационную резистентность, вызывать дисбактериоз кишечника. ƒл€ макролидов характерна хороша€ клиническа€ переносимость, они редко вызывают аллергические реакции, им присуща уникальна€ способность накапливатьс€ не просто в ткан€х, а внутриклеточно, в концентраци€х, в несколько раз превышающих их содержание в крови. ¬ результате этого достигаетс€ бактерицидный эффект препаратов против группы внутриклеточных возбудителей.
≈сли противовирусна€ и антибактериальна€ терапи€ представл€ют собой этиотропное лечение, то противовоспалительна€ терапи€ – патогенетическое направление терапии. ¬оспалительный процесс в дыхательных пут€х, по крайней мере, в острой стадии вирусной инфекции, развиваетс€ классическим образом: в ответ на вирусную агрессию происход€т сосудистые изменени€, св€занные с вазодилатацией, увеличением проницаемости эндотели€, экссудацией. Ёто приводит к отеку тканей, высвобождению медиаторов воспалени€ и изменению секреции слизистой дыхательных путей, чаще – к значительному повышению секреции слизи (гиперсекреци€). ¬ конечном итоге нарушаетс€ проходимость дыхательных путей, снижаетс€ мукоцилиарный клиренс и создаютс€ предпосылки дл€ развити€ осложнений (обструкци€, отек слизистой оболочки тракта и легочной паренхимы, развитие бактериального инфекционного процесса). “аким образом, противовоспалительна€ терапи€ €вл€етс€ необходимым направлением патогенетической терапии острых инфекций респираторного тракта.
¬ медицинской практике давно примен€ютс€ две основные группы противовоспалительных лекарственных средств – кортикостероидные препараты и нестероидные противовоспалительные лекарственные средства. ¬ насто€щее врем€ также предложен новый противовоспалительный препарат с преимущественным воздействием на слизистую дыхательного тракта – фенспирида гидрохлорид (Ёреспал).
ѕрепарат эреспал имеет выраженную тропность к органам дыхани€. ѕротивовоспалительный эффект эреспала способствует улучшению мукоцилиарного клиренса и разрешению кашл€, уменьшает действие основных патогенетических факторов респираторных инфекций, которые способствуют развитию воспалени€, гиперсекреции слизи, гиперреактивности и обструкции бронхов. ѕрепарат хорошо переноситс€ детьми различных возрастных групп, включа€ новорожденных, и, как правило, не вызывает побочных эффектов.
Ќестероидные противовоспалительные препараты – Ќѕ¬ѕ (за исключением ибупрофена) в св€зи с особенност€ми их фармакологического воздействи€ и большим числом побочных про€влений примен€ютс€ в педиатрии только при наличии весомых показаний, в основном в ревматологии. »бупрофен (Ќурофен дл€ детей) нашел широкое применение в терапии респираторных заболеваний у детей начина€ с трехмес€чного возраста. ѕротивовоспалительное действие ибупрофена основано на подавлении синтеза простагландинов, что снижает степень вазодилатации и соответственно уменьшает отек тканей. ѕомимо этого, имеютс€ данные, что ибупрофен способствует повышению синтеза эндогенного интерферона, т. е. дает противовирусный эффект. роме того, препарат обладает анальгетической и жаропонижающей активностью. Ёто позволило широко рекомендовать ибупрофен в терапии острой стадии вирусной инфекции у детей. »спользование Ќурофена дл€ детей наиболее оправдано при респираторной инфекции, протекающей с выраженной лихорадкой, миалги€ми и болью в горле и/или ушах.
ѕрименение кортикостероидов, системных и топических, при лечении инфекционной патологии респираторного тракта ограничено. ќни показаны главным образом при выраженных аллергических про€влени€х, при т€желых, жизнеугрожающих ситуаци€х, например при стенозе гортани 2–3-й степени или при т€желом бронхообструктивном синдроме.
ѕротивокашлева€ терапи€ занимает большое место в лечении инфекций респираторного тракта у детей. ƒл€ воспалительных заболеваний респираторного тракта характерно изменение в€зкости мокроты и снижение мукоцилиарного клиренса. ≈сли перистальтические движени€ мелких бронхов и де€тельность реснитчатого эпители€ не обеспечивают необходимого дренажа, развиваетс€ кашель. —ледовательно, кашель – защитный рефлекс, направленный на восстановление проходимости дыхательных путей.
÷елью рациональной терапии кашл€ €вл€етс€ разжижение мокроты, снижение ее адгезивности (в€зкости) и увеличение тем самым эффективности кашл€. ƒл€ этого используют лекарственные средства, стимулирующие отхаркивание (фитопрепараты, щелочные растворы), и муколитики (бромгексин, амброксол, ацетилцистеин и др.). Ёти препараты улучшают мукоцилиарный клиренс и тем самым способствуют уменьшению воспалени€ слизистых оболочек респираторного тракта.
—редства, стимулирующие отхаркивание, рефлекторно усиливают секрецию слизистых желез бронхов, увеличивают объем бронхиального секрета. ‘итопрепараты традиционно очень широко используютс€ в лечении заболеваний органов дыхани€ у детей. Ћекарственные растени€ оказывают м€гкое терапевтическое действие, усиливают эффективность комплексной терапии, имеют незначительные побочные эффекты. ‘итотерапи€ эффективна, физиологична, непереносимость отмечаетс€ нечасто. Ќекоторые фитопрепараты, примен€емые в пульмонологии, обладают не только отхаркивающим свойством, но и другими лечебными свойствами: бронхолитическим, противовоспалительным, мукокинетическим и др. ¬ то же врем€ следует помнить, что лекарственные средства этой группы могут значительно увеличить объем бронхиального секрета, который маленькие дети не в состо€нии самосто€тельно откашл€ть, а это может привести к значительному нарушению дренажной функции легких и реинфицированию. —ледует отметить, что успех фитотерапии зависит от качества сырь€ и технологии его переработки. ¬ насто€щее врем€ в терапии респираторных заболеваний у детей как в нашей стране, так и в ≈вропе, наиболее часто используют фитопрепараты проспан (активное вещество: сухой экстракт листьев лекарственного плюща Hedera helix) и бронхипрет, оказывающие комплексное, в том числе бронхолитическое и противовоспалительное действие.
ћуколитические препараты (бромгексин, амброксол, ацетилцистеин, карбоцистеин и др.) воздействуют на гель-фазу бронхиального секрета и эффективно разжижают мокроту, не увеличива€ существенно ее количество. Ќекоторые из препаратов этой группы имеют несколько лекарственных форм, обеспечивающих различные способы доставки лекарственного вещества (оральный, ингал€ционный, эндобронхиальный и пр.), что чрезвычайно важно в комплексной терапии болезней органов дыхани€ у детей. Ќазначение муколитиков показано и при болезн€х Ћќ–-органов, сопровождающихс€ выделением слизистого и слизисто-гнойного секрета (риниты, синуситы).
¬ то же врем€ механизм действи€ отдельных представителей этой группы различен, поэтому муколитики обладают разной эффективностью. јцетилцистеин (ј÷÷, Ќ-ј÷-ратиофарм, ‘луимуцил), кроме муколитического, обладает выраженным антиоксидантным свойством, разжижает гной. ¬ажной особенностью амброксола (јмбробене, Ћазольван, јмброгексал и др.) €вл€етс€ его способность увеличивать содержание сурфактанта в легких, блокиру€ распад и усилива€ синтез и секрецию сурфактанта. Ётот муколитик предпочтительнее у пациентов с бронхообструкцией и хроническими заболевани€ми легких. арбоцистеин (ћукобене, ћукосист, ‘лудитек и др.) обладает выраженным мукорегул€торным свойством.
ѕодавление кашл€ с использованием истинных противокашлевых препаратов у детей возникает крайне редко, применение их с патофизиологических позиций, как правило, оправдано нечасто. противокашлевыми препаратам относ€т лекарственные средства как центрального действи€ (наркотические – кодеин, дионин, морфин и ненаркотические – глаувент, пакселадин, тусупрекс, синекод), так и периферического действи€ (либексин).
Ќеобходимость в подавлении кашл€ возникает только тогда, когда он нарушает самочувствие и состо€ние больного. Ќапример, когда у ребенка имеет место непродуктивный, сухой, нав€зчивый кашель. ¬ педиатрической практике успешно примен€етс€ комбинированный препарат оделак фито, в состав которого вход€т кодеин (в субтерапевтической дозе) и экстракты лекарственных трав (термопсис, чабрец, солодка). ѕрепарат оказывает комплексное воздействие: противокашлевое, отхаркивающее, противовоспалительное, спазмолитическое, репаративное.
Ёффектами противокашлевых средств периферического действи€ €вл€ютс€ увлажнение и уменьшение раздражени€ слизистой, снижение в€зкости бронхиального секрета, которые достигаютс€ при использовании аэрозолей и паровых ингал€ций. ”влажн€ющий эффект также может быть достигнут интраназальным применением теплого физиологического раствора или специальных солевых лекарственных средств (јква-марис, —алин, ‘изиомер).
ѕрепараты с опосредованным противокашлевым действием (антигистаминные, противоотечные, бронхолитики, противовоспалительные) имеют весьма ограниченные показани€ дл€ лечени€ собственно кашл€. Ќапример, антигистаминные препараты 1-го поколени€ не рекомендуетс€ примен€ть при лечении кашл€ у детей, так как их «высушивающее» действие на слизистую бронхов усиливает непродуктивный кашель, вызываемый и без того в€зким характером секрета. ¬ силу тех же причин у детей не примен€ютс€ оральные противоотечные средства (деконгестанты), используемые при остром рините и кашле у взрослых.
ѕротивоотечные интраназальные препараты (интраназальные деконгестанты) в некоторых случа€х назначают дет€м при рините. Ќасморк – наиболее частый симптом ќ–¬», отражающий преимущественную гиперсекрецию и отек слизистой носа. Ќо при этом не исключаетс€ наличие гиперсекреции и отека всей слизистой носоглотки, включа€ и придаточные полости носа. ¬ результате уменьшаетс€ просвет носовых ходов, евстахиевой трубы, воздушность придаточных полостей. Ёто вызывает у взрослых чувство «заложенности», а у детей нарушает носовое дыхание и может стать причиной нарушени€ сна и аппетита, отказа от грудного вскармливани€. ќтек слизистой также приводит к нарушению дренажа носовых пазух и полости среднего уха, что способствует повышению в них давлени€. —оздаютс€ услови€ дл€ активизации условно-патогенной флоры, возникает риск развити€ таких осложнений, как бактериальный синусит, острый средний отит.
— целью устранени€ этих непри€тных про€влений острой респираторной инфекции верхних дыхательных путей у детей используютс€ только местные деконгестанты. “актика их выбора и использовани€ претерпела в последние годы серьезные изменени€. ”шли в прошлое препараты, содержащие адреналин и эфедрин, предпочтение отдаетс€ имидазолинам. ним относ€тс€ симпатомиметики оксиметазолин (Ќазивин), ксилометазолин (–инонорм, √алазолин, ќт-ривин, семилин, √риппостад рино, ƒл€нос, –иностоп), тетризолин (“изин), нафазолин (Ќафтизин, —анорин). ќни вызывают местную вазоконстрикцию слизистой, благодар€ этому уменьшаютс€ гипереми€ и отек, снижаетс€ секреци€ слизи, восстанавливаетс€ отток слизи из параназальных синусов, их воздушность, нормализуетс€ давление в пазухах и евстахиевой трубе, улучшаетс€ аэраци€ среднего уха. ќднако несмотр€ на сходный механизм действи€, симпатомиметики дл€ местного применени€ имеют существенные различи€, которые и определ€ют их клиническую эффективность (табл. 3).
“аблица 3. ’арактеристика интраназальных деконгестантов, используемых у детей
| ѕрепарат | ѕродолжительность действи€ | –азрешенный возраст применени€ |
| Ќафазолин (Ќафтизин, —анорин) “етризолин (“изин) |
4–6 часов | — 2-х лет в концентрации 0,025% |
| силометазолин (–инонорм, √алазолин, ќтривин) | 8–10 часов | — 2-х лет |
|
Ћечение кашл€ и бронхита у детей. |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
Ќарезать редьку маленькими кубиками, положить в кастрюлю и посыпать сахаром. ѕечь в духовке в течение двух часов. ѕроцедить, выбросить кусочки редьки, а жидкость слить в бутылку. ƒоза: две чайные ложки три-четыре раза в день перед едой и на ночь перед сном.
- »зрезать на мелкие кусочки и вскип€тить 1 луковицу и 1 головку чеснока в непастеризованном молоке до тех пор, пока лук и чеснок не станут м€гкими. ѕрибавить немного соку будры. Ёто дерево иначе называетс€ собачь€ м€та. ƒобавить меду. ƒоза: по одной столовой ложке в час в течение всего дн€.
- √оголь-моголь (€ичные желтки, сбитые с сахаром и ромом) также сильно помогают от кашл€, если его есть натощак. —мешать сок редьки или моркови с молоком или медовым напитком: половина сока и половина молока или медового напитка. ƒоза: по одной столовой ложке шесть раз в день.
- —мешать две столовых ложки свежего непастеризованного сливочного масла, два желтка свежих €иц, одну чайную ложку €шевичной муки и две чайных ложки чистого меда. ѕринимать внутрь по одной чайкой ложке много раз в день.
- ¬есной от кашл€ очень полезно пить березовый сок (березовица) или сок кленового дерева с молоком.
- ќт сухого кашл€ полезно делать втирание в грудь такой смеси: на две части дерев€нного (лампадного) масла одну часть нашатырного спирта.
- ƒл€ облегчени€ отделени€ мокроты полезно принимать внутрь сироп брусничного сока с сиропом сахара или меда. Ётот сироп надо принимать довольно часто по одной столовой ложке на прием. ¬о врем€ лечени€ этим средством полезно пить вместо воды или ча€ отвар из полевой клубники.
- ¬есьма полезны от кашл€ следующие порошки: вз€ть 30гр порошка солодкового корн€, 15гр порошка укропа и 30гр сахара. ƒоза: дл€ взрослых — половина чайной ложки; дл€ детей — немножко на острие перочинного ножа два раза в день.
|
Ћ≈„≈Ќ»≈ —”’ќ√ќ јЎЋя ” ƒ≈“≈… |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
ашлем называют защитную реакцию организма. ѕри кашле легкие отчищаютс€ от микроорганизмов, частиц слизи, инородных тел мокроты. „асто кашель €вл€етс€ симптомом заболеваний легких и верхних дыхательных путей.
–азличают два вида кашл€ - сухой кашель без выделени€ мокроты (непродуктивный) и кашель мокрый с выделением мокроты (продуктивный).
Ќиже представлены рецепты народной медицины дл€ лечени€ сухого кашл€ (дл€ лечени€ кашл€ с мокротой тоже очень эффективны), которые применимы в лечении сухого кашл€ у ребенка так и дл€ взрослого человека
” ребенка сухой кашель? „ем лечить?
 ’очу рассказать о народном средстве, которое € использовала дл€ лечени€ сухого кашл€ у своего ребенка: понадобитс€ морковный сок и густой сахарный сироп. Ёти компоненты нужно смешать в равных пропорци€х и пить по столовой ложке 5-6 раз в день (ребенку давайте по чайной ложке средства дл€ лечени€ сухого кашл€).
’очу рассказать о народном средстве, которое € использовала дл€ лечени€ сухого кашл€ у своего ребенка: понадобитс€ морковный сок и густой сахарный сироп. Ёти компоненты нужно смешать в равных пропорци€х и пить по столовой ложке 5-6 раз в день (ребенку давайте по чайной ложке средства дл€ лечени€ сухого кашл€).
ѕриготовление народного средства лечени€ сухого кашл€ у детей: морковный сок € выдавливала дома на соковыжималке, делала это каждый день и вскоре заметила, что приступы сухого кашл€ у ребенка стали куда менее жестокими, а потом - и вовсе прошли. ак вариант, можно принимать морковный сок, смешав его с равным количеством молока - пить 5-6 раз в день.
≈ще больший и скорейший эффект в лечении сухого кашл€ у ребенка оказывает сок редьки, готов€т и принимают его точно так же, как и морковный, но это «лекарство» совсем не вкусное. ƒл€ еще большего усилени€ целебных свойств редьки можно вместо сиропа использовать мед.
ќт сухого кашл€ в лечении поможет брусника
 √овор€ о соках как о средствах от сухого кашл€, нельз€ не упом€нуть бруснику. —толовую ложку брусничного сиропа разведите в стакане кип€тка и пейте 2-3 раза в день. Ёто должно успокоить сухой кашель. ј при мокром кашле попробуйте смешать брусничный сок и столько же меда. Ёто вкусное лекарство понравитс€ как взрослому, так и ребенку.
√овор€ о соках как о средствах от сухого кашл€, нельз€ не упом€нуть бруснику. —толовую ложку брусничного сиропа разведите в стакане кип€тка и пейте 2-3 раза в день. Ёто должно успокоить сухой кашель. ј при мокром кашле попробуйте смешать брусничный сок и столько же меда. Ёто вкусное лекарство понравитс€ как взрослому, так и ребенку.
ј это средство лечени€ сухого кашл€ не дл€ ленивых, но зато и результат от него просто великолепный! ¬озьмите 1 лимон и опустите в холодную воду, варите его минут 10, затем охладите и освободите от кожуры. —ок из вареного лимона отожмите в стакан, туда же влейте 2 столовые ложки глицерина и долейте меда до краев стакана, хорошенько все размешайте.
ѕри сильном и частом сухом кашле пейте по 2 чайные ложки смеси 3 раза в день перед едой и последний раз перед сном. ј вот если сухой кашель случаетс€ редко, но приступы сильные, то схема приема несколько ина€: по 1 чайной ложке до и после завтрака, обеда и ужина и об€зательно перед сном.
—бор от сухого кашл€
 ѕрекрасно помогает и специальный сбор от сухого кашл€. —оставить его, в общем, довольно просто. ¬се компоненты растут в наших широтах, нужно только выехать за город. ƒл€ тех же, кому по каким-то причинам сделать это сложно, есть совсем простой вариант: купить травы в аптеке.
ѕрекрасно помогает и специальный сбор от сухого кашл€. —оставить его, в общем, довольно просто. ¬се компоненты растут в наших широтах, нужно только выехать за город. ƒл€ тех же, кому по каким-то причинам сделать это сложно, есть совсем простой вариант: купить травы в аптеке.
ѕриготовление сбора дл€ лечени€ от сухого кашл€: в специальную емкость сыплем по 2 столовые ложки дев€сила, корн€ аира, сухого листа мать-и-мачехи, 4 столовые ложки багульника и по 6 столовых ложек трехцветной фиалки, цитварной полыни. ¬се травы нужно перемешать, и сбор дл€ лечени€ от сухого кашл€ готов.
≈го нужно хранить в сухом, темном и прохладном месте, чтобы растени€ не потер€ли целебных свойств. ƒл€ приготовлени€ отвара понадобитс€ всего одна столова€ ложка сбора. ≈е сыплем в термос и заливаем двум€ стаканами кип€тка, плотно закрываем и оставл€ем настаиватьс€ на ночь. ”тром нужно натощак прин€ть отвар. » вообще, принимать эту микстуру от сухого кашл€ трижды в день по две столовые ложки до еды и еще один раз (четвертый) на ночь.
ƒеревенское средство лечени€ сухого кашл€ у ребенка
 Ёто народное средство лечени€ сухого кашл€ у ребенка особенно попул€рно в деревн€х. я помню еще, как мо€ бабушка делала похожий отвар дл€ лечени€ кашл€, когда кто-то из детей простужалс€.
Ёто народное средство лечени€ сухого кашл€ у ребенка особенно попул€рно в деревн€х. я помню еще, как мо€ бабушка делала похожий отвар дл€ лечени€ кашл€, когда кто-то из детей простужалс€.
Ѕерем эмалированную кастрюлю (посуду надо тщательно осмотреть перед приготовлением в ней лекарства, не должно быть трещин и сколов), наливаем в нее стакан молока, в которое насыпаем ложку шалфе€. ѕрикрыв тарелкой, доводим молоко на медленном огне до кипени€, затем смесь нужно остудить и снова прокип€тить. ѕосле молоко процеживаем, чтобы «отловить» частички травы, и пьем. ¬ыпить весь стакан надо перед сном, закутавшись в теплое оде€ло. ѕри этом молоко с шалфеем должно быть гор€чее, но не обжигающее.
Ётим средством лечить сухой кашель у детей не рекомендуетс€
 √орькое, но действенное народное средство от сухого кашл€. Ѕерем 20 граммов полыни, заливаем половиной литра водки и оставл€ем на сутки в темном, прохладном месте, чтобы насто€лось. ѕринимать по одной столовой ложке трижды в день до еды и еще один раз - перед сном.
√орькое, но действенное народное средство от сухого кашл€. Ѕерем 20 граммов полыни, заливаем половиной литра водки и оставл€ем на сутки в темном, прохладном месте, чтобы насто€лось. ѕринимать по одной столовой ложке трижды в день до еды и еще один раз - перед сном.
ƒет€м это средство без экстренной надобности лучше не давать, поскольку в нем содержитс€ алкоголь. ƒл€ лечени€ малышей лучше всего воспользоватьс€ соками (самые первые рецепты в письме).
Ёффективные средства от сухого кашл€
 ѕризнанным эффективным средством от кашл€ считаетс€ лук. Ѕольшую очищенную луковицу сотрите на терке. ѕолученную массу смешать с гусиным жиром. Ёто средство от кашл€ хорошо использовать и как наружное лекарство и дл€ приема внутрь. –азотрите получившейс€ массой грудь и шею ребенка или взрослого, а затем обв€жите его теплым платком. ј по утрам, натощак нужно принимать луково-жировую смесь внутрь, по одной столовой ложке.
ѕризнанным эффективным средством от кашл€ считаетс€ лук. Ѕольшую очищенную луковицу сотрите на терке. ѕолученную массу смешать с гусиным жиром. Ёто средство от кашл€ хорошо использовать и как наружное лекарство и дл€ приема внутрь. –азотрите получившейс€ массой грудь и шею ребенка или взрослого, а затем обв€жите его теплым платком. ј по утрам, натощак нужно принимать луково-жировую смесь внутрь, по одной столовой ложке.
„еснок тоже поможет в лечении сухого кашл€, хот€, конечно, это средство на любител€. ¬озьмите головку чеснока, мелко истолките ее (можно воспользоватьс€ чесночницей или м€сорубкой), а затем полученную кашицу положите в стакан молока. ћолоко нужно вскип€тить и полученное средство принимать по чайной ложке несколько раз в день. ќно не просто помогает при сухом кашле, но и улучшает общее состо€ние при простудных заболевани€х, например, при ќ–«.
», наконец, последний рецепт лечени€ сухого кашл€ у ребенка предполагает использование сливочного масла. ¬озьмите 2 столовые ложки этого продукта, смешайте с двум€ желтками, двум€ чайными ложками меда и одной чайной ложкой муки. ѕринимайте это средство по столовой ложке 3-5 раз в день до еды.
|
’лорофиллипт дл€ детей |
Ёто цитата сообщени€ јлена_Ћи—аша [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
≈сть средство, которое может помочь справитьс€ с этими проблемами. ќ том, как использовать хлорофиллипт дл€ детей, медколлеги€ tiensmed.ru (www.tiensmed.ru) поможет ¬ам узнать из этой статьи.
Ќачнем с того, что хлорофиллипт – это совершенно натуральный растительный препарат, который представл€ет собой выт€жку из листьев особого сорта эвкалипта – шарикового.
ѕо классификации лекарственных препаратов хлорофиллипт относ€т к противомикробным лекарствам. “о есть именно хлорофиллипт поможет ¬ам справитьс€ с многочисленными инфекци€ми, подстерегающими ¬ашего малыша. ’лорофиллипта боитс€ даже сам злобный стафилококк, который не каждый препарат возьмет.
ѕреимущество хлорофиллипта заключаетс€ и в том, что препарат практически не имеет противопоказаний. »спользовать его можно дл€ лечени€ всех детей, кроме тех, у кого есть индивидуальна€ непереносимость препаратов из эвкалипта. ѕри этом аллергические реакции на наружное использование хлорофиллипта дл€ детей практически не случаютс€.
»спользуют хлорофиллипт и наружно, и орально и даже в виде капельниц. Ќо дл€ малышей обычно используют наружное применение. ’от€, при заражении крови у новорожденных малышей примен€ют именно внутривенные инъекции спиртового раствора хлорофиллипта. ƒл€ таких инъекций 0,25-ти процентный хлорофиллипт развод€т физраствором. »нъекции провод€т дважды в сутки по пол миллилитра хлорофиллипта. ƒл€ большей эффективности лечени€ малышу назначаетс€ и оральное употребление однопроцентного раствора хлорофиллипта. ≈го дают по две - три капельки за один раз, размешав в мамином молочке.
ѕочти в каждой семье, где есть новорожденный кроха, врем€ от времени сталкиваютс€ с потницей. —амый быстрый метод избавлени€ ребенка от высыпаний на тельце – обработать их хлорофиллиптом. Ќе пугайтесь, просто смочите кусочек ватки или бинта в хлорофиллипте, отожмите, чтобы жидкость не лилась, а затем протрите необходимые места. “акую процедуру нужно делать дважды в день. Ќо чаще всего уже после одной обработки ¬ы заметите, что красные п€тнышки станов€тс€ значительно бледнее или исчезают совсем. ќбрабатывать хлорофиллиптом можно и мелкие прыщики, по€вл€ющиес€ врем€ от времени на личике малыша. ƒелайте это при помощи ватной палочки, смоченной в спиртовом растворе хлорофиллипта и отжатой.
ѕрыщики, ссадинки и царапинки – это спутники ребенка любого возраста. —колько подростков страдает от юношеских прыщей. Ќо не все они знакомы с хлорофиллиптом. Ётот препарат сможет сделать кожу лица значительно чище. ќбрабатывать следует каждый прыщик отдельно, а не протирать всю поверхность лица. »наче ребенок может пересушить кожу лица. ≈сли у подростка образовалс€ фурункул, то примочку со спиртовым раствором хлорофиллипта следует делать непосредственно на фурункул.
ќтдельный разговор о простудных заболевани€х. ƒети болеют достаточно часто. “ут тоже на помощь придет хлорофиллипт. »м можно полоскать горло, дл€ этого беретс€ спиртовой раствор. ј если у ¬ашего ребенка обнаружено воспаление гайморовых пазух, то масл€ный раствор хлорофиллипта нужно капать в нос. апайте по п€ть капель хлорофиллипта в каждую ноздрю, держа голову на боку. «акапайте хлорофиллипт в правую ноздрю и подерите голову на правой стороне четверть часа. «атем повторите процедуру с левой ноздрей. Ќо все обработки хлорофиллиптом слизистых оболочек у детей до двенадцати лет можно осуществл€ть только по назначению врача. ѕоэтому перед началом лечени€ посоветуйтесь с педиатром.
≈сли ¬ы предпочитаете использовать растительные лекарственные средства, то вместе с использованием хлорофиллипта при острых респираторных заболевани€х, обратите внимание на Ѕјƒ (биологически активные добавки), созданные из лекарственных трав.
»сточник: http://www.tiensmed.ru/news/hlorofilliptus1.html
|
ћолодым мамам и бабушкам на заметку! |
Ёто цитата сообщени€ Ltava [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
|
ћамин заговор на счастье |
Ёто цитата сообщени€ јлена1722 [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
 —лова, которые маме надо произнести, не случайные. аждое слово во фразе продуманное и проверенное, мен€ть их нельз€. Ѕазова€ часть внушени€, состо€ща€ из 4-х блоков, полезна любому ребенку: и самому здоровому, и самому счастливому.
—лова, которые маме надо произнести, не случайные. аждое слово во фразе продуманное и проверенное, мен€ть их нельз€. Ѕазова€ часть внушени€, состо€ща€ из 4-х блоков, полезна любому ребенку: и самому здоровому, и самому счастливому.¬от текст базовых блоков:
1-й блок. ¬итамин маминой любви.
— помощью этих слов мама изливает свою любовь на ребенка.
"я теб€ очень-очень сильно люблю. “ы самое дорогое и родное, что у мен€ есть. “ы мо€ родна€ частичка, родна€ кровинушка. я и папа теб€ очень сильно любим."
2-й блок. ”становка на физическое здоровье.
ћама мысленно представл€ет идеальный образ своего ребенка.
"“ы сильный, здоровый, красивый ребенок, мой мальчик (девочка). “ы хорошо кушаешь и поэтому быстро растешь и развиваешьс€ - эта фраза замечательно работает. ” малоежек по€вл€етс€ хороший аппетит.
"” теб€ крепкие, здоровые сердечко, грудка, животик" - идет установка на отсечение всех психосоматических заболеваний: астмы, сердечных неврозов, дискенезии желчевывод€щих путей.
"“ы легко и красиво двигаешьс€" - отсекаютс€ все двигательные нарушени€.
"“ы закаленный, редко и мало болеешь."
3-й блок. ”становка на нервно-психическое здоровье.
"“ы спокойный мальчик (девочка). ” теб€ хорошие крепкие нервы. “ы терпеливый, ты добрый, ты общительный. “ы умный мальчик. ” теб€ хорошо развиваетс€ головка. “ы все хорошо понимаешь и запоминаешь. ” теб€ всегда хорошее настроение, и ты любишь улыбатьс€." - ограждаем от детских депрессий и целой группы психических нарушений.
"“ы хорошо спишь." - Ёта установка очень быстро начинает действовать.
"“ы легко и быстро засыпаешь, ты видишь только хорошие, добрые сны. “ы хорошо отдыхаешь, когда спишь. ” теб€ хорошо и быстро развиваетс€ речь."
4-й блок.
"я забираю и выбрасываю твою болезнь и твои трудности." - ƒалее мама называет проблемы ребенка "я забираю и выбрасываю твой плохой сон." - ≈сли ребенок плохо "я забираю и выбрасываю твои страшные сны. я забираю и выбрасываю твою плаксивость. я забираю и выбрасываю твою нелюбовь к еде."
» заключительна€ фраза . "я теб€ очень-очень сильно. ¬от эти четыре блока фраз мамы могут внушать своим дет€м, не бо€сь им навредить, потому что в них только позитивна€ установка на хорошее развитие и хорошее самочувствие. ƒл€ работы с этими блоками маме не нужен контроль врача.
» еще. ¬ажно правильно выбрать врем€ дл€ передачи своей любви. ¬о врем€ бодрствовани€ дети отвлекаютс€, поэтому маме лучше работать с ребенком, когда он спит.
»так, через 20-30 минут после того, как ребенок заснул, мама садитс€ к его кровати с текстом в руках и трижды читает каждую фразу. —начала дл€ себ€, чтобы ознакомитьс€ с ней. ѕотом мысленно, но выразительно, обраща€сь к ребенку. ѕотом вслух.
„итать эти фразы надо каждый день. ак долго? ћес€ц, два. “ут все будет зависеть от состо€ни€ .Ќи высока€ температура, ни какие-либо другие про€влени€ болезни у малыша противопоказанием не €вл€ютс€. ј вот если сама мама не в форме: заболела, взвинчена тогда сеанс лучше отменить. »ли его может провести бабушка с материнской стороны, у них это тоже неплохо получаетс€.
http://womensmosaic.my1.ru/blog/mamin_zagovor_na_s...doktora_drapkina/2012-07-04-39
|
«ар€дка дл€ гени€ |
Ёто цитата сообщени€ галина5819 [ѕрочитать целиком + ¬ свой цитатник или сообщество!]

’отите, чтобы ваш ребЄнок за летние каникулы стал сообразительнее и в будущем учебном году радовал отличными оценками? ѕусть делает гимнастику!
4 упражнени€ дл€ мозга и тела, или
|
–азвенчан миф о гиперактивности |
Ёто цитата сообщени€ воронина_тан€ [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
 —ƒ¬√ сегодн€ страдают лишь 3-7% детей
—ƒ¬√ сегодн€ страдают лишь 3-7% детей
–едкому родителю сегодн€ не знакома аббревиатура —ƒ¬√ (синдром дефицита внимани€ и гиперактивности), поскольку редкому ребенку, увы, нынче не став€т такой «модный» диагноз. ≈ще бы: современные дети стали просто неуправл€емыми - крут€тс€ и верт€тс€, невнимательно слушают уроки, падают на ровном месте... онечно, их надо лечить.
ќднако мир облетела сенсационна€ весть: немецкие и американские психиатры назвали —ƒ¬√ мифом и представили доказательства, что такого расстройства просто не существует, а детей зр€ лечат психотропными лекарствами. ому верить в этой ситуации, попыталс€ разобратьс€ обозреватель «ћ ».
ƒавнишние сомнени€ р€да экспертов, казалось бы, подтверждаютс€ сразу двум€ стать€ми, которые по€вились в научной периодике. ¬ них существование попул€рного ныне синдрома, а также методов и результатов его диагностики ставитс€ под сомнение. ѕервую статью написали немецкие психиатры —ильви€ Ўнайдер и ёрген ћарграф из –урского университета Ѕохума, а также доктор атрин Ѕрухмюллер из ”ниверситета Ѕазел€. »сследователи вы€снили, чем руководствуютс€ врачи, предложив тыс€че детских психотерапевтов поставить диагноз и рекомендовать лечение на основе присланного им по почте персонального файла с подробным описанием симптомов. ¬ариантов файла разработали 4. ¬ первом выдуманные симптомы полностью соответствовали 10 критери€м «–уководства по диагностике и статистике психических расстройств» (DSM—IV) и «ћеждународного классификатора болезней», на основании которых у детей и подростков сегодн€ диагностируют —ƒ¬√. ¬ трех других симптомы были размытыми и удовлетвор€ли «классике» лишь частично. »тог: в неоднозначных случа€х 16,7% врачей все же поставили дет€м диагноз —ƒ¬√.
“о, что у некоторых, вроде бы здоровых виртуальных детей обнаружили спорное душевное расстройство, конечно, непри€тно. ѕопутно вы€снилась и еще одна пикантна€ деталь: при одинаковом наборе симптомов вымышленных пациентов большую роль играла их... выдуманна€ полова€ принадлежность. —ƒ¬√ у мальчиков диагностировали вдвое чаще, чем у девочек. ¬ывод неутешителен: мальчики, даже если их симптомы выход€т за рамки критериев —ƒ¬√, имеют в 2 раза больше шансов получить неправильный диагноз и лечение. ќсобенно если попадут к врачу-мужчине (да-да, исследование вы€вило и такую любопытную особенность).
Ќемецких исследователей получивша€с€ картина сильно настораживает. ќсобенно если учесть, что с 1989 по 2003 год число детей и подростков с диагнозом —ƒ¬√ выросло в √ермании на 381%, а объем затрат на их лечение с помощью психостимул€торов вырос за то же врем€ в 9 раз. слову, подобной статистики в –оссии не ведетс€.
≈ще одна научна€ работа ставит под сомнение уже сам факт существовани€ —ƒ¬√ — ее опубликовали американские нейрофизиолог ƒэмьен ‘эр и психиатр ƒжоэль Ќигг. јвторы сравнили познавательные способности двух групп подростков — с диагнозом —ƒ¬√ и без оного — по р€ду параметров: способности понимать и запоминать информацию, концентрировать внимание, отдел€ть информационный сигнал от шума и т.д. Ќесмотр€ на то что дети с диагнозом в целом не отличались, по некоторым параметрам «больные» подростки превосходили «здоровых».
» хот€ научных исследований, посв€щенных именно —ƒ¬√, сегодн€ не так уж и много, количество диагностированных больных, как и стоимость их лечени€, стремительно растет. »сследователи выдвигают предположение, что синдром гиперактивности и дефицита внимани€ — не более чем плод медицинской моды, причем весьма опасный, так как дл€ лечени€ детей используют серьезные психотропные лекарства.
ƒиагноз —ƒ¬√ становитс€ все более модным и в –оссии. Ќекоторые детские неврологи увер€ют, что гиперактивен каждый 3-й ребенок нашей страны. ј значит, у него больше шансов стать преступником, наркоманом, игроманом или отбросом общества. ѕри этом в –оссии —ƒ¬√ редко диагностируют правильно. » еще реже — правильно лечат.
—тарый новый синдром
ћода модой, но синдром гиперактивности и дефицита внимани€ в мире известен более ста лет. » по иронии судьбы открыт он был немецким исследователем — предшественником тех, кто сейчас пытаетс€ —ƒ¬√ развенчать. ак рассказывает самый авторитетный в –оссии специалист по —ƒ¬√, профессор –оссийского государственного медуниверситета Ќиколай «аваденко, симптомы —ƒ¬√ были описаны еще в середине XIX века немецким врачом √енрихом √офманном в виде... детских стихов. —амой известной книгой доктора √офманна стал сборник стихотворений «¬еселые истории и забавные картинки дл€ детей 3–6 лет». ј одно из самых известных стихотворений в нем — «‘илипп-непоседа». ƒо сих пор в √ермании именно так, «Zappel-Philipp», называют гиперактивных детей.
¬ 1902 году английский педиатр сэр √еорг ‘редерик —тилл описал группу импульсивных, плохо усваивающих информацию детей. » долго пыталс€ доказать коллегам, что невнимательность и отставание в развитии — разные вещи. ≈ще через 66 лет јмериканска€ ассоциаци€ психиатров предложила первые методы диагностики —ƒ¬√. ј вот в –оссии об этом синдроме заговорили лишь во второй половине 90-х годов прошлого века.
ќднако сегодн€ наши врачи уже знают о трех видах —ƒ¬√: «невнимательный», «смешанный» и «гиперактивно-импульсивный» (то есть без дефицита внимани€). —амый распространенный (более 65%) — смешанный. Ќаиболее редкий (менее 10%) — гиперактивный, причем 90% таких детей уже через пару лет переход€т в смешанный тип. ќстальные дети — невнимательные (мечтательные, рассе€нные, застенчивые и медлительные).
Ќекоторые эксперты отмечают, что в наш век детей «с моторчиком» — 90%. Ќо крупные российские и зарубежные ученые полагают, что это — серьезное заблуждение. —ƒ¬√ страдают лишь
3–7% детей — это около 2 миллионов маленьких росси€н. „аще всего это мальчики (их примерно втрое больше, чем девочек).
— одной стороны, диагноз —ƒ¬√ не знаком многим невропатологам и педагогам. — другой — некоторые специалисты так усердствуют, что став€т —ƒ¬√ дет€м, у которых его и в помине нет. ѕо данным профессора «аваденко, каждый 3-й диагноз —ƒ¬√ в –оссии — следствие некомпетентности специалистов. Ќемудрено: есть довольно много сходных состо€ний — эмоциональные расстройства, органические поражени€ головного мозга, задержки развити€ и даже обычные возрастные кризисы или особенности характера.
—егодн€ врачи и ученые в мире определились с перечнем клинических про€влений —ƒ¬√. »х 18. 9 описывают симптомы нарушени€ внимани€ (ребенку трудно сосредоточитьс€; он не слышит обращенную к нему речь; не может закончить начатое; не способен самосто€тельно организовать выполнение заданий; избегает или открещиваетс€ от дел, св€занных с большим умственным напр€жением; часто тер€ет вещи; легко отвлекаетс€; забывчив). ƒругие 9 — симптомы гиперактивности и импульсивности (малыш ерзает; слишком много говорит; совершает беспокойные движени€ руками и ногами; бегает или встает с места, когда нужно сидеть; не может тихо и спокойно играть; отвечает, не выслушав вопрос; пристает к окружающим, вмешиваетс€ в беседы; не любит ждать).
ќбычно эти симптомы развиваютс€ у ребенка до 7 лет. Ќо! ѕоставить диагноз можно не ранее 5–6 лет (хот€ у нас нередко «награждают» им и двухлетних детей). „астично про€влени€ —ƒ¬√ могут быть присущи любому ребенку, но если это действительно болезнь, они должны иметьс€ в совокупности, быть €рко выражены, про€вл€тьс€ в любых ситуаци€х (в школе, дома, на улице) и сохран€тьс€ на прот€жении минимум 6 мес€цев.
— ” мен€ был случай, когда учительница математики определила у ученика гиперактивность, хот€ он был неусидчив лишь на ее уроках. “ак что это была не проблема ребенка, а проблема педагога, — говорит Ќиколай «аваденко.
¬ противовес опубликованным недавно исследовател€м наши эксперты привод€т другие данные: по статистике, у половины детей с диагнозом —ƒ¬√ возникают серьезные проблемы в зрелом возрасте. ќни чаще попадают в криминальные истории, уход€т из дома, легче подсаживаютс€ на иглу, крепче дружат с «зеленым змием». ќни склонны к неоправданному риску, сталкиваютс€ с карьерными трудност€ми. «арубежна€ статистика такова: 32–40% детей с —ƒ¬√ бросают школу, 50–70% почти не имеют друзей, 30% попадают в аварии, а 20–30% даже беременеют в подростковом возрасте! ќни в 4–7 раз больше подвержены травмам, нежели их сверстники. Ёксперты из Ќаучного центра социальной и судебной психиатрии им. —ербского на основании собственных исследований пришли к выводу: более 90% игроманов, которые попадали к ним на лечение, в детстве страдали —ƒ¬√. ≈сть даже основани€ предполагать, что люди с —ƒ¬√ меньше живут, поскольку у них чаще встречаютс€ сердечно-сосудистые и онкозаболевани€. роме того, у гиперактивных людей повышены риски развити€ депрессий и склонность к суицидам. — возрастом симптомы могут слабеть, но полностью не исчезают.
Ћечим — не калечим
Ќесмотр€ на опасени€ западных и американских исследователей, в –оссии не так уж и много врачей, стрем€щихс€ пичкать детей психотропными препаратами. ¬идимо, не прислушиваютс€ к американским исследовател€м, увер€ющим, что в 80% случаев не обойтись без психостимул€торов. «ƒаже взрослым не советую пить такие таблетки», — сказала «ћ » один невропатолог. Ќаши медики считают, что назначать лекарства гиперактивным дет€м нужно лишь тогда, когда другие методы не помогают. ј методов немало. Ќа поведение проблемного ребенка помогает воздействовать психолого-педагогическа€ коррекци€. ѕростые приемы (паузы во врем€ уроков, разбивка большого задани€ на несколько мелких) часто помогают дет€м усваивать материал. ∆аль, что знакомы с ними не все: 90% гиперактивных детей в –оссии попадают в коррекционные школы. ј ведь многие из них умны и талантливы. » очень обидно, что, получив клеймо «неуправл€емый», «педагогически запущенный», они не имеют никаких возможностей реализовать себ€.
роме того, дл€ лечени€ детей с —ƒ¬√ в –оссии используют метод биологической обратной св€зи (Ѕќ—) и транскраниальной микропол€ризации (“ ћѕ). Ѕќ— позвол€ет тренировать внимание, активиру€ импульсы мозга с помощью компьютера. ћетод показан дет€м с 8–9 лет (лучше всего он помогает при —ƒ¬√ с преобладанием невнимательности). ћетод “ ћѕ, разработанный в Ќ»» экспериментальной медицины –јћЌ, основан на применении посто€нного электротока небольшой силы на ткани головного мозга. ѕосле курса улучшаетс€ внимание и тонка€ моторика, уменьшаетс€ импульсивность. ѕроцедура показана дет€м уже с 5 лет. роме того, помогают боротьс€ с гиперактивностью зан€ти€ с психологом и логопедом, лечебна€ верхова€ езда, лечебна€ физкультура и некоторые виды спорта. √иперактивные дети стрем€тс€ к единоборствам — карате, боксу, самбо, потому что склонны к конфликтам. Ќо именно эти виды спорта им противопоказаны. ј рекомендованы те, что св€заны не с противосто€нием, а с преодолением абстрактных трудностей: лыжи, плавание, туризм.
— Ќачинать лечение нужно с рекомендаций родител€м — как правильно воспитывать таких детей, как с ними общатьс€. –одители должны пон€ть, что у ребенка есть объективные трудности, и нельз€ считать его хулиганом, двоечником, бездельником, — говорит профессор «аваденко.
ћЌ≈Ќ»≈ Ё —ѕ≈–“ќ¬:
“ать€на лименко, главный научный сотрудник √Ќ÷ социальной и судебной психиатрии им. ¬.ѕ.—ербского, эксперт ќбщероссийской общественной организации «Ћига здоровь€ нации»:
— Ќа мой взгл€д, действительно многие дети, прежде всего мальчики 5–7 лет, гиперактивны. ¬ существовании —ƒ¬√ € не сомневаюсь. — возрастом у большинства така€ детска€ подвижность и живость проход€т. ƒругой вопрос — €вл€етс€ ли это патологией или всего лишь этапом в психологическом развитии? „аще всего, конечно, это лишь этап развити€. » в этом случае требуютс€ меры педагогического воздействи€, а вовсе не лекарства. √иперактивному ребенку всегда нужно удел€ть врем€, а вот результат будет виден не сразу.
ќльга, 34 года, мама 13-летней дочери и 5-летнего сына:
— ћного лет уже убеждаюсь в том, как неэффективно и безжалостно ведут себ€ по отношению к дет€м с расстройством внимани€ и система здравоохранени€, и система образовани€. —ейчас что-то начинает мен€тьс€: по крайней мере уже можно встретить людей, которые не считают про€влени€ синдрома мифом, не списывают все на дурное воспитание и не отделываютс€ словом «израстет». ћне бы хотелось, чтобы нам и нашим дет€м не приходилось тратить силы, нужные им дл€ борьбы со своими трудност€ми, на
борьбу с системой.
—правка "ћ "
—ƒ¬√ страдают и взрослые (1–2%). Ёти люди, как правило, выбирают дл€ себ€ очень активную де€тельность, у них слишком много дел в расписании, они болтливы, посто€нно зан€ты, непоследовательны, часто бросают работу, развод€тс€, ссор€тс€ с окружающими, превышают скорость. ѕо данным американских ученых, трудоголики с —ƒ¬√ т€готеют к нездоровому образу жизни (32–53% из них балуютс€ алкоголем, а 15–21% — отт€гиваютс€ марихуаной). ј чтобы закончить их описание, стоит сказать, что они часто станов€тс€ преступниками или жертвами преступлений. ¬рачи рекомендуют гиперактивным взрослым: вести ежедневник и записывать туда все дела; больше печатать на компьютере, чем писать от руки; записывать на магнитофон важные лекции и встречи и не отказыватьс€ от помощи окружающих (в т.ч. врачей).
материал: ≈катерина ѕичугина
|
«ачем надо чистить зубы. ќбучающие мультфильмы дл€ детей |
Ёто цитата сообщени€ liyanka [ѕрочитать целиком + ¬ свой цитатник или сообщество!]
ћоему сыну очень понравились эти мультфильмы. “еперь он вдохновилс€ чисткой зубов, гон€ет кариозных монстров). ќчень поучительные мультики, советую вашим деткам тоже их посмотреть! ѕусть вас не смущает реклама " олгейта", задумка у них просто прекрасна€ и очень полезна€. ’отелось бы продолжени€)
—мотреть дальше
ѕодкаст: ћолочные зубы ребенка: как сохранить их здоровыми?
|
| —траницы: | [1] |